Мало кто из современных людей ведёт здоровый образ жизни. Неправильное питание, курение, употребление спиртных напитков, пассивный образ жизни – всё это отражается на состоянии печени. Тогда функциональность железы нарушается и дают о себе знать опасные заболевания: гепатиты, гепатоз, цирроз и т. д.
Патологии печени проявляются болью в правом подреберье, слабостью, тошнотой, снижением аппетита и многими другими симптомами. Нередко пациенты откладывают визит к врачу, ухудшая своё состояние. Однако это в корне неправильно, так как даже простое нарушение функциональности железы может спровоцировать опасные осложнения. Препараты для печени помогут нормализовать работу органа, восстановить его структуру. Но перед их применением следует проконсультироваться с врачом.
Группы препаратов, особенности их применения
Печень – это многофункциональный орган, который участвует в расщеплении пищи и метаболизме. Она очищает организм от токсинов, предотвращая интоксикацию, однако из-за этого страдает сама. Чаще всего врачи диагностируют заболевания железы, которые возникают вследствие регулярного употребления жирных продуктов и алкоголя.
Для лечения печени применяют гепатопротекторы, противовирусные, противопротозойные, желчегонные средства
При появлении первых симптомов патологии необходимо посетить врача и провести лечение печени лекарственными препаратами. В зависимости от типа заболевания применяют разные группы медикаментов.
Список препаратов:
- Противовирусные средства помогают бороться с вирусными гепатитами.
- Противопротозойными медикаментами пользуются при заражении железы паразитами (амебы, лямблии, эхинококки, аскариды и т. д.).
- Желчегонные препараты назначают в том случае, если нарушается секреторная функция печени, затрудняется расщепление жиров.
- Гепатопротекторы восстанавливают гепатоциты (клетки печени), которые повреждают токсины и побочные продукты обмена веществ.
Гепатопротекторы – это наиболее используемые препараты для лечения печени. Это обусловлено тем, что гепатоциты уязвимы к влиянию негативных факторов. Полуфабрикаты, фастфуд, спиртные напитки, плохая экология, медикаменты сокращают число здоровых клеток. По этой причине врачи назначают гепатопротекторы даже при лечении болезней других органов.
Гепатопротекторы растительного происхождения нормализуют функциональность железы и часто применяются для создания народных средств. Они входят в состав лекарств для лечения печени, биологических добавок, фиточаёв. К ним относят расторопшу, дымянку артишок, тысячелистник, цикорий.
Показания к применению растительных гепатопротекторов:
- Токсическое или лекарственное поражение печени.
- Гепатиты.
- Гепатоз (жировая инфильтрация железы).
- Воспаление желчного пузыря или его протоков.
- ЖКБ (желчнокаменная болезнь).
Таблетки, настойки, фильтр-пакеты применяют для профилактики вышеуказанных болезней.
Больная печень нуждается в медикаментах, которые содержат биологически активные соединения, ускоряющие её восстановление. Однако во время приёма гепатопротекторов животного происхождения повышается вероятность аллергических реакций.
Гепатопротекторы, содержащие эссенциальные фосфолипиды, восстанавливают структуру повреждённых гепатоцитов. Таблетки, капсулы, саше применяют для профилактики и лечения печёночных заболеваний.
Препараты на основе глицирризиновой кислоты демонстрируют противовоспалительный, антиоксидантный, антифибротический эффект.
Медикаменты с аминокислотами участвуют в синтезе фосфолипидов, белков, углеводов и т. д. Они показаны в следующих случаях: токсическое поражение железы, гепатит с хроническим течением, гепатоз, абстинентное состояние, стресс.
Обезболивающие средства при болях в области печени применяются редко. Для этой цели используют анальгетики в форме таблеток, а также внутримышечных уколов: Легалон, Силимарин, Карсил форте и т. д. Обезболивающее укрепляет гепатоциты, предупреждает образование опухолей.
При нарушении правил применения медикаментов существует риск токсического поражения железы.
Медики выделяют характерные симптомы лекарственного поражения печени:
- слабость;
- побледнение кожи;
- тошнота;
- боль в эпигастрии;
- расстройства стула и т. д.
Если пациент заметил подобные проявления, то следует отменить препарат, который ему назначили, и обратиться к врачу.
Многих пациентов интересует вопрос о том, как защитить печень при приеме лекарств. Для этой цели используют гепатопротекторы, которые защищают печень от негативного влияния сильных препаратов (антибиотики, антивирусные препараты и т. д.).
Чтобы поддержать печени при приеме препаратов, нужно соблюдать следующие правила:
- Отказаться от алкоголя, курения.
- Правильно питаться.
- Соблюдать гигиену, вовремя сделать вакцину от гепатита.
- Следовать рекомендациям врача во время приёма препаратов.
- Пациент должен быть физически активным.
- Заниматься лечением инфекций, заболеваний сердечно-сосудистой системы на начальной стадии, так как эти патологии влияют на состояние железы.
При соблюдении этих правил лечение будет эффективным, а печень здоровой.
Наиболее популярные и действенные препараты для лечения железы будут описаны далее.
Лив 52
Это комплексный препарат, который содержат в составе цикорий, кору каперсника, паслен, мандура басма, кассию западную, терминалия арджуна, тысячелистник и т. д. Эффективное лекарство используют при гепатитах, циррозе, фиброзе, стеатозе. Лекарство применяют для взрослых и детей при холецистите, нарушении сокращения желчного пузыря, а также его протоков. Лив 52 помогает при болях справа под рёбрами, нарушении аппетита, ослаблении организма.
Лив 52 ускоряет восстановление гепатоцитов, нормализует работу железы
Недорогое лекарство ускоряет регенерацию гепатоцитов, синтез белков, нормализует работу органа. Препарат на основе травяных экстрактов демонстрирует противовоспалительный, антитоксический, желчегонный эффект. Очищает организм от токсинов, проявляет мочегонное, послабляющее действие.
Медики выделяют следующие плюсы Лив 52:
- Создан на основе растительных компонентов.
- Не проявляет седативный эффект.
- Подходит для пациентов от 5 лет.
- Помогает не только бороться с заболеванием железы, но и защищает её от действия гепатотоксических препаратов (антибиотики, жаропонижающие, противотуберкулёзные средства).
Однако во время его приёма повышается вероятность аллергии, поноса, тошноты и т. д. Медикамент противопоказан беременным, лактирующим женщинам, пациентам с хроническими болезнями пищеварительных органов.
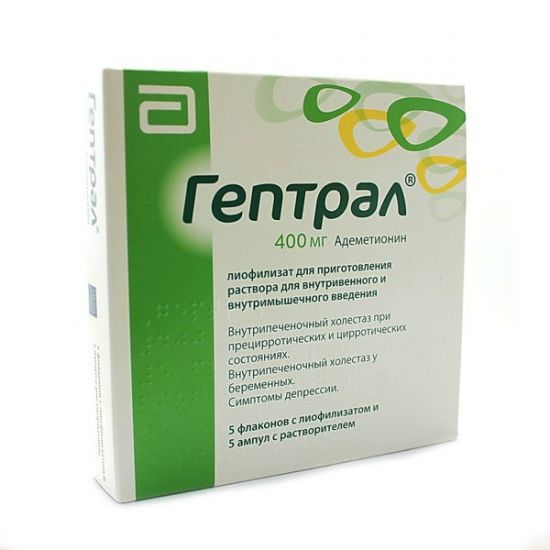
Гептрал
Это лекарственное средство на основе адеметионина поддерживает состояние железы, помогает предупредить стрессы. Кроме того, Гептрал обладает антитоксическим, регенерирующим, антифиброзирующим, нейропротекторным действием.
Гептрал поддерживает печень, предупреждает стрессы
Препарат показан в следующих случаях:
- Жировая дегенерация железы.
- Токсическое поражение печени.
- Гепатиты с хроническим течением, фиброз, цирроз.
- Сильное отравление организма наркотиками, алкоголем, медикаментами, пищевыми продуктами.
Гептрал эффективен при патологических изменения тканей железы на фоне депрессии, энцефалопатии, дегенеративных изменений костей, суставов. Помогает снять абстинентный синдром при алкоголизме, наркомании. Гептрал – это защита железы при сильном отравлении организма. Он помогает при таком заболевании, как цирроз, фиброз, а также при патологиях, которые сопровождаются внутриклеточным застоем желчи.
При нарушении правил применения или наличии противопоказаний повышается вероятность побочных явлений:
- головная боль, расстройства сна, онемение, покалывание кожи;
- сыпь, зуд, ангионевротический отёк;
- воспаление или некроз кожи в месте укола;
- воспаление венозной стенки и т. д.
Гептрал противопоказан пациентам младше 18 лет. Под контролем врача лекарство принимают беременные, лактирующие женщины. Не стоит пить лекарство перед отходом ко сну, так как он обладает тонизирующим действием.
Карсил
Этот медикамент на основе экстракта расторопши применяют для восстановления и поддержки функциональности печени. Выпускают его в таблетках, которые назначают при гепатитах, жировой инфильтрации железы, циррозе на фоне снижения веса или нарушения метаболизма. Карсил защищает гепатоциты во время применения гепатотоксических препаратов или при хроническом алкоголизме.
Карсил помогает при гепатитах, стеатозе, циррозе
Медикамент предназначен для пациентов от 12 лет. Как правило, лекарство нормально переносится, а побочные реакции возникают редко и быстро проходят после отмены препарата.
Во время лечения Карсилом повышается вероятность поноса, тошноты, зуда, головокружения, алопеции (облысение). Лекарство не рекомендуется использовать беременным, кормящим мамам. Не стоит совмещать Карсил с оральными контрацептивами, так как снижается эффективность последних.
Под контролем врача гепатопротектор применяют пациентки с эндометриозом, новообразованиями в матке, яичниках, молочной железе, а также мужчины с опухолью простаты. Не стоит принимать лекарственное средство при непереносимости глютена, который содержится в злаках.
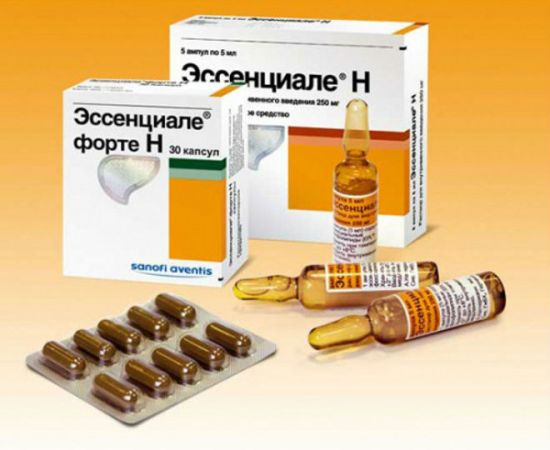
Эссенциале форте
Этот препарат на основе эссенциальных фософолипидов восстанавливает гепатоциты, нормализует обмен жиров, белков, останавливает фибротические изменения печёночной ткани.
Эссенциале восстанавливает структуру железы, предупреждает фиброз
Медики выделяют следующие преимущества препарата:
- Содержит только натуральные компоненты.
- Эссенциале – это поддержка печени при аутоиммунном, токсическом гепатите.
- Отлично переносится пациентами до 12 лет.
- Разрешено принимать беременным, лактирующим женщинам.
- Используется в составе комплексной терапии псориаза, лучевой болезни.
- Предупреждает рецидив желчнокаменной болезни.
- Уменьшает концентрацию холестерина, применяется для профилактики атеросклероза, инфаркта, инсульта.
Медикамент рекомендуется применять при появлении первых признаков патологий печени по назначению врача.
Лекарство противопоказано только при непереносимости его компонентов. Во время лечения существует риск аллергии, поноса, кишечных коликов.
Овесол
Активная комплексная добавка на травах проявляет дезинтоксикационный, противовоспалительный, восстановительный эффекты. Кроме того, препарат устраняет спазмы, нормализует отток желчи.
Овесол – это комплексная добавка к пище для поддержания функциональности печени
Таблетки содержат овёс, куркуму, володушку, бессмертник, мяту. Благодаря растительным компонентам, препарат не имеет противопоказаний, кроме гиперчувствительности. Овесол разрешено принимать во время беременности и лактации. Однако настойка содержит 40% спирт, поэтому не рекомендуется её использовать для лечения детей.
При прогрессирующем заболевании железы Овесол неспособен восстановить гепатоциты.
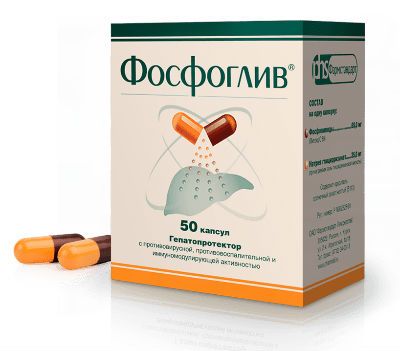
Фосфоглив
Этот гепатопротектор на основе фосфолипидов и глицирата эффективен по отношению к вирусам, укрепляет иммунитет. Препарат используется для улучшения работы печени. Его компоненты внедряются в структуру повреждённых гепатоцитов, восстанавливая их изнутри.
Фосфоглив восстанавливает гепатоциты, повреждённые вирусами
Фосфоглив показан при вирусных гепатитах, стеатозе, токсическом, алкогольном, лекарственном поражении железы. Его применяют в составе комплексной терапии атопического дерматита, псориаза, экземы.
Гипертоникам медикамент противопоказан, так как он сильно повышает давление. Запрещено использовать Фосфоглив при беременности, ГВ, а также пациентам младше 12 лет. Во время лечения существует вероятность сыпи на коже.
Урсофальк
Этот препарат на основе урсодезоксихолевой кислоты усиливает секрецию желчи, облегчает её поступление в 12-перстную кишку, ускоряет растворение конкрементов в желчном пузыре. Он призван защищать гепатоциты от негативного влияния вредных веществ.
Урсофальк усиливает выработку желчи, способствует растворению конкрементов
Урсофальк демонстрирует желчегонный, спазмолитический, гиполипидемический, гепатопротекторный, иммуномодулирующий эффект. Поэтому его назначают в следующих случаях:
- ЖКБ.
- Билиарный цирроз печени.
- Гепатит с хроническим течением.
- Алкогольный, неалкогольный стеатогепатит и т. д.
Во время вынашивания плода и кормлению грудью Урсофальк запрещено принимать. Это ограничение относится к пациентам с ЖКБ, холангитом, холециститом, язвенным колитом, болезнью Крона, функциональной недостаточностью почек и т. д.
При лечении повышается вероятность поноса, боли в правом подреберье, крапивной лихорадки, кальцинирования конкрементов в желчном пузыре.
Хофитол
Это препарат на основе экстракта артишока восстанавливает функциональность железы, нормализует выделение желчи, снижает показатель мочевины в крови. Лекарство помогает избавиться от горечи во рту, боли в правом подреберье.
Хофитол назначают при бескаменном холецистите, гепатитах, циррозе и т. д.
Хофитол назначают для лечения следующих патологий:
- Бескаменный холецистит с хроническим течением.
- Нарушение сокращения желчного и его протоков.
- Гепатиты разного происхождения в хронической форме.
- Цирроз.
- Хронические отравления организма.
Хофитол разрешено принимать длительное время, он не влияет на психомоторные реакции.
Медикамент противопоказан при патологиях печени и почек с острым течением, при закупорке желчных путей конкрементами. Во время лечения повышается вероятность поноса, головной боли, зуда на коже. Таблетки запрещено давать пациентам младше 6 лет.
Урсосан
Данный медикамент защищает гепатоциты от негативного воздействия внешних факторов, улучшает отток желчи, растворяет конкременты, нормализует работу железы. Урсосан на основе урсодезоксихолевой кислоты выпускается в форме капсул. Препарат очищает организм от токсинов, холестерина, уменьшает застой печёночного секрета (желчь), активирует иммунитет.
Урсосан защищает печёночные клетки, улучшает отток желчи, растворяет камни в желчном пузыре
Лекарственное средство применяют для лечения холестаза беременных (патология, при которой нарушается работа печени, усиливается секреция желчи), гастродуоденального рефлюкса (желчь в желудке), фиброза, стеатоза и т. д.
Препарат противопоказан в следующих случаях:
- Наличие кальцинированных конкрементов в желчном пузыре (ЖП).
- Заболевания ЖП с острым течением.
- Пациенты младше 2-х лет.
Во время лечения существует риск расстройств стула, боли в спине, тошноты, алопеции, приступов рвоты, аллергии.
Гепабене
По мнению многих врачей, Гепабене – это лучшее лекарство для печени. Препарат на основе трав восстанавливает повреждённые гепатоциты, нормализует отток желчи. Одна капсула содержит экстракт расторопши, дымянки и т. д.
Гепабене назначают после удаления желчного, приёма гепатотоксических препаратов и при медикаментозном гепатите
Гепабене применяют после удаления ЖП, длительного применения гепатотоксических медикаментов, при медикаментозном гепатите. Капсулы с осторожностью используют в период вынашивания плода.
Нередко для восстановления функциональности железы применяют аналоги Гепабене: Аллохол, Артибель, Цинарикс, Артихол, Гепабель и т. д.
Препарат противопоказан пациентам до 18 лет, при патологиях печени, желчных путей с острым течением и при непереносимости его компонентов.
Галстена
Гомеопатическое средство в форме капель содержит растительные компоненты, защищающие гепатоциты от негативных факторов. Галстена восстанавливает работу железы, устраняет спазм, воспаление, нормализует циркуляцию желчи, предупреждает формирование конкрементов в ЖП.
Галстена на основе растительных компонентов защищает печень от негативного влияния внешних факторов
Капли разрешено применять новорожденным, а также будущим мамам под контролем врача.
Показания к применению:
- Желтуха.
- Врождённый гепатит, стеатоз.
- Воспаление, нарушение сокращения ЖП и его протоков.
- Восстановление работы печени после хирургического вмешательства.
Галстена противопоказана при алкоголизме и непереносимости её компонентов. Во время лечения повышается вероятность поноса, избыточного выделения слюны.
Резалют Про
Это эффективный препарат на основе экстракта соевых фосфолипидов, фосфоглицеридов, α-токоферола. Резалют Про назначают для поддержания печени при гепатитах, стеатозах, циррозах, токсическом поражении печени. Кроме того, лекарство принимают одновременно с другими препаратами при псориазе, атопическом дерматите, экземе и т. д.
Резалют Про применяют при гепатитах, гепатозе, циррозе и т. д.
Медикамент запрещено использовать для лечения беременным, кормящим мамам, пациентам до 12 лет, лицам с аллергией на его составляющие. Лекарство может спровоцировать понос, петехии (мелкие кровоизлияния), маточные кровоизлияния.
Циквалон
Это медикаментозное средство демонстрирует желчегонный и умеренно противовоспалительный эффект. Циквалон показан в таких случаях:
- Воспаление ЖП и его протоков.
- Холецистогепатит.
- ЖКБ.
Циквалон обладает желчегонным и противовоспалительным эффектами
Допускается применение Циквалона для лечения беременных, лактирующих женщин, но под контролем врача.
Препарат имеет противопоказания:
- Аллергия на составляющие Циквалона.
- Гепатиты разного происхождения.
- Цирроз.
- Язва желудка, 12-перстной кишки.
- Обтурационная желтуха.
Во время лечения повышается вероятность дискомфорта в правом подреберье, горечи во рту, тошноты.
ФанДетокс
Это новый продукт на основе растительных экстрактов (хурма, ягоды годжи, мандарин, гречиха, соя и т. д.). Он предназначен для защиты гепатоцитов при гепатитах, циррозе, стеатозе, интоксикации, гиперлипидемии и т. д.
ФанДетокс улучшает функциональность железы, расщепляет токсины и очищает от них организм
Составляющие ФанДетокса, улучшающие работу печени, расщепляют токсины и выводят их наружу. При регулярном применении быстрее вырабатываются ферменты (алкогольдегидрогеназа, альдегиддегидрогеназа), которые нормализуют циркуляцию желчи, обмен липидов, нейтрализуют ядовитые вещества, в том числе продукты распада алкоголя.
ФанДетокс представлен порошком, из которого готовят раствор для перорального применения.
Этот продукт запрещено принимать при непереносимости его составляющих и детям до 16 лет.
Теперь вы знаете, какие лекарственные препараты используют для лечения печени. Однако следует помнить, что самолечение опасно для здоровья, поэтому перед применением любого медикамента следует проконсультироваться с доктором.
Роль печени в организме человека
Самые распространенные болезни печени
Симптомы заболеваний печени
Лечение заболеваний печени
Профилактика заболеваний печени

Роль печени в организме человека
Печень – это крупный железистый орган, составляющий 1/50 массы тела взрослого человека. Он располагается в брюшной полости, под диафрагмой, в области правого подреберья. Орган выполняет следующие функции:
- метаболическую – играет ключевую роль в обмене жиров, белков, углеводов и других веществ;
- пищеварительную – вырабатывает желчь, которая выполняет важную функцию в пищеварении: обеспечивает смену желудочного пищеварения на кишечное;
- депонирующую – в печени происходит накопление энергетических резервов гликогена, минеральных веществ и витаминов;
- секреторную – печень секретирует желчь, которая активирует поджелудочные ферменты трипсин и липазу;
- экскреторную – выведение вместе с желчью продуктов метаболического обмена;
- гемостатическую – участие в поддержании постоянства внутренней среды организма;
- детоксикационную – в печени происходит биотрансформация гормонов, билирубина, алкоголя, нейтрализация ядовитых продуктов жизнедеятельности болезнетворных микроорганизмов, метаболитов, токсинов, лекарственных препаратов и пр.;
- барьерную – звездчатые ретикулоэндотелиоциты печени (клетки Купфера), обладающие фагоцитарными свойствами, поглощают бактерии, чужеродные частицы, мертвые клетки и т. д.
В силу своей многофункциональности и морфофизиологических особенностей печень становится основным объектом поражения (органом-мишенью) при различных инфекционных и соматических заболеваниях.
Самые распространенные болезни печени
Заболевания печени – это достаточно обширная группа, включающая в себя поражения различных структур, не выходящих за пределы данного органа.
В эту группу патологий входят:
- гепатиты (вирусные, токсические, аутоиммунные, лучевые);
- жировой гепатоз;
- алкогольная и неалкогольная болезни печени;
- абсцессы;
- туберкулезные и сифилитические поражения печени;
- травматические повреждения;
- патологии внутрипеченочных протоков;
- сосудистые заболевания;
- доброкачественные и злокачественные опухоли;
- структурно-функциональные перестройки печени;
- паразитарные инфекции;
- генетические заболевания и наследственные аномалии;
- аутоиммунные патологии;
- печеночные нарушения, связанные с болезнями других органов и систем.
Симптомы заболеваний печени
Наиболее характерные симптомы заболеваний печени:
- тяжесть в правом подреберье,
- увеличение размеров органа,
- горечь во рту,
- общая слабость,
- желтушность кожи и склер,
- кожный зуд,
- выраженная потливость,
- повышение температуры тела до субфебрильных отметок.
У некоторых пациентов выявляются кожные высыпания, отмечается рвота, нестабильность стула, тошнота, изменение цвета кала и мочи, развиваются симптомы гиповитаминоза.
Признаки поражения печени, свидетельствующие о необратимых изменениях в организме:
- повышенная ломкость сосудов,
- потеря массы тела,
- склонность к кровотечениям,
- увеличение размеров живота,
- отечность подкожной клетчатки,
- нарушение умственно-мыслительных способностей,
- дезориентация в пространстве.
Нередко из-за полного отсутствия болезненности симптомы заболеваний печени долго остаются незамеченными. В таких случаях признаки патологий дают о себе знать только на стадии печеночной недостаточности, фиброза или цирроза.
Нехарактерные признаки заболевания печени:
- ухудшение зрения,
- возникновение угревой сыпи,
- частая жажда или постоянное чувство голода,
- сердечно-сосудистые симптомы,
- ухудшение сна,
- выпадение волос,
- судороги в конечностях.
Лечение заболеваний печени
Лечение заболеваний печени проводится в комплексе, предусматривающем применение лекарственных препаратов и немедикаментозных методик. Больным, у которых выявляются объективные и субъективные признаки заболевания печени, могут быть противопоказаны вакцинации, физиотерапевтические процедуры и солнечные ванны. В данной ситуации очень важным условием является своевременное лечение сопутствующих патологий.
Немедикаментозное лечение. Как правило, универсально и не зависит от признаков и симптомов заболевания. Оно включает:
- устранение воздействия причинного фактора;
- строгое соблюдение диеты в рамках стола № 5;
- полный отказ от спиртного;
- снятие токсической нагрузки;
- ограничение физической активности;
- соблюдение рационального режима труда и отдыха;
- постельный режим (назначается при тяжелом течении болезни).
Узнайте, страдает ли ваша печень от алкоголя?
Узнать
Медикаментозная терапия. При вирусных гепатитах может назначаться этиотропная терапия, направленная на уничтожение возбудителя, в остальных случаях проводится коррекция нарушенных функций органа. Симптоматическое лечение заболеваний печени обычно включает в себя применение средств, способствующих регенерации печеночной ткани, пищеварительных ферментов, пробиотиков, желчегонных, противовоспалительных ЛС, витаминов, антидотов, препаратов антифиброзного действия.
Среди многообразия лекарственных средств, использующихся для профилактики и в комплексном лечении болезней печени, отдельное место занимают гепатопротекторы. Данные препараты, оказывающие избирательное влияние на печень, повышают ее устойчивость к действию патогенных факторов, стимулируют репаративно-регенеративные процессы, нормализуют функциональную активность органа.
В том случае, если лечение печени лекарственными препаратами не дало желаемого эффекта, при развитии цирроза или карциномы печени пациенту может быть назначена операция (сегментарная резекция, гепатэктомия, трансплантация).
Фосфоглив* – препарат для восстановления и поддержания функции печени
Фосфоглив* – гепатопротектор комплексного действия. Препарат содержит в своем составе 2 активных компонента: эссенциальные фосфолипиды и глицирризиновую кислоту.
Эссенциальные фосфолипиды. Представляют собой природные жировые соединения, реконструирующие поврежденные мембраны гепатоцитов. Данные вещества не позволяют ферментам и другим биологически активным субстанциям покидать клетки печени, нормализуют липидный и белковый обмен, улучшают микроциркуляцию и способствуют восстановлению запасов энергии.
Глицирризиновая кислота. Обладает выраженными антиоксидантными, противовоспалительными и антифибротическими свойствами.
Действуя в комплексе, эти два компонента препарата взаимно усиливают и дополняют друг друга, повышая эффективность лечения заболеваний печени.
Принимать Фосфоглив* следует в целях профилактики и лечения заболеваний печени.
Профилактика заболеваний печени
Профилактика заболеваний печени включает в себя целый комплекс мероприятий:
- здоровое рациональное питание;
- ограничение потребления или отказ от спиртных напитков;
- предохранение от заражения вирусами гепатитов и воздействия токсических веществ;
- применение медикаментозных препаратов только по рекомендации специалиста.
Пациентам, имеющим факторы риска, в качестве профилактики целесообразно проходить плановые диагностические обследования, позволяющие выявить серьезные гепатопатологии на самых ранних стадиях их развития и своевременно начать лечение. Людям, находящимися на диете, пациентам, нуждающимся в лечении препаратами, обладающими гепатотоксичными свойствами, а также лицам, вынужденным по роду своей профессиональной деятельности длительно контактировать с отравляющими веществами, рекомендуется профилактика заболеваний печени с применением гепатопротективных препаратов, например Фосфоглива*.
Дата публикации 15 ноября 2018Обновлено 28 мая 2021
Определение болезни. Причины заболевания
Цирроз печени (ЦП) — это хроническое дегенеративное заболевание печени, связанное с диффузным патологическим процессом, при котором нормальные клетки печени повреждаются, а затем замещаются рубцовой тканью, образуя избыточный фиброз и структурно-анатомические регенераторные узлы.
Этиология
По этиологическим характеристикам можно выделить:
- распространённые формы ЦП;
- редкие формы ЦП.
К распространённым относят вирусные (В, С, D), алкогольные и метаболические формы цирроза печени.
Редкими формами ЦП являются:
- аутоиммунные, лекарственные, токсические, первичные и вторичные билиарные циррозы;
- генетически обусловленные патологии — гемохроматоз (нарушение обмена железа), болезнь Вильсона — Коновалова, дефицит белка альфа-1-антитрипсина, гликогеноз IV типа (недостаток ферментов), галактоземия, наследственная тирозинемия и непереносимость фруктозы;
- нарушение венозного оттока из печени — венокклюзионные формы ЦП (болезнь Бадда — Киари);
- тяжёлая правожелудочковая сердечная недостаточность;
- флебопортальные циррозы (типа Банти).
Пути заражения
Заразиться циррозом печени нельзя. Однако, если он вызван вирусным гепатитом, то возбудитель может передаться через кровь, при половых контактах и от матери к ребёнку.
Основную роль в возникновении и развитии вирусного ЦП играют симптомные, малосимптомные и бессимптомные формы острого вирусного гепатита В, С, а также одновременное заболевание гепатитами В и D с последующим переходом в активный хронический вирусный гепатит. У большинства больных интервал между острым гепатитом С и клинически выраженными проявлениями ЦП превышает 30 лет. Только у мужчин, употребляющих более 50 г спирта в день, выраженные формы ЦП возникают через 13-15 лет.
Наиболее частыми причинами смерти больных ЦП является:
- большая печёночная недостаточность;
- кровотечение из варикозно расширенных вен пищевода;
- первичный рак печени;
- иммунопротективная недостаточность, влекущая за собой активизацию инфекционных (микробных) процессов, в первую очередь спонтанного бактериального перитонита и пневмонии, а также возникновение оксидативного стресса.
У больных в терминальной (заключительной) фазе заболеваний печени в основном наблюдаются декомпенсированные формы цирроза печени: асцит, варикозное расширение вен пищевода и желудка, энцефалопатия и желтуха.
Особенности цирроза печени у детей
Заболевание у детей встречается крайне редко и обычно связано:
- с аутоиммунным поражением печени;
- кардиогенными заболеваниями — лёгочной гипертензией и хронической сердечной недостаточностью;
- болезнью Бадда — Киари;
- врождёнными болезнями накопления — наследственным гемохроматозом, лизосомальными болезнями накопления, болезнью Вильсона — Коновалова;
- флебопортальным циррозом (типа Банти).
Прогноз у таких детей неблагоприятный, чаще всего они погибают, так как не успевают попасть к гепатологу и выяснить диагноз. Также они обычно страдают от множества сопутствующих болезней, в том числе от основного заболевания, ставшего причиной цирроза.
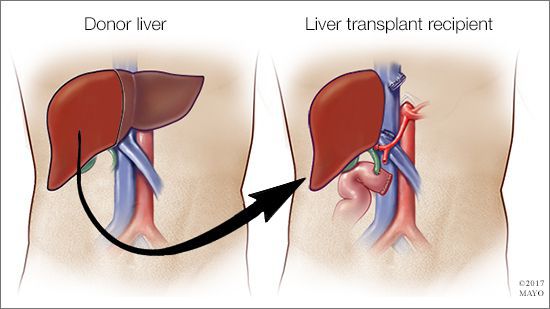
Проявления заболевания у детей и взрослых схожи. Единственный эффективный метод лечения цирроза у детей — это пересадка печени. Поэтому крайне важно вовремя диагностировать заболевание и встать в очередь на пересадку печени.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы цирроза печени
Цирроз печени в течение длительного времени может протекать латентно, т. е. бессимптомно.
Клиническая картина ЦП зависит от его формы и течения, активности основного заболевания, а также наличия или отсутствия печёночно-клеточной недостаточности, синдрома портальной гипертензии, холестаза и внепечёночных проявлений.
Основные общие симптомы, которые чаще всего встречаются при ЦП:
- повышенная утомляемость;
- похудение;
- нарушения сознания и поведения;
- ухудшение аппетита и чувство дискомфорта в животе;
- пожелтение кожи, белковых оболочек глаз и слизистой;
- осветление или обесцвечивание кала;
- потемнение мочи;
- болевые ощущения в животе;
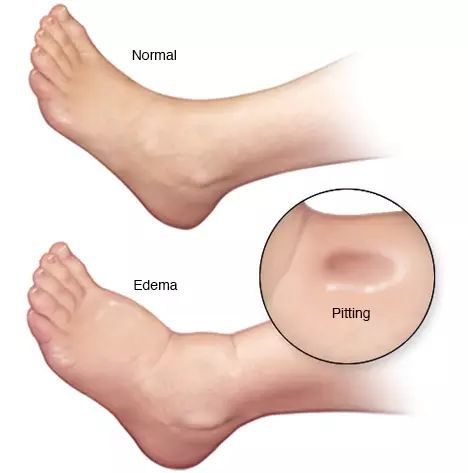
- отёки;
- асцит (скопление жидкости в брюшной полости);
- кровотечения из носа, желудочно-кишечного тракта, дёсен или геморроидальных узлов, а также подкожные кровоизлияния;
- часто возникающие бактериальные инфекции (например, органов дыхания);
- снижение полового влечения;
- кожный зуд.
Симптомы распространённых форм ЦП
При высокоактивном ЦП, кроме общей утомляемости, осветления стула и потемнения мочи, может возникать тупая боль в правом подреберье и вздутие живота.
Во время осмотра часто выявляют:
- субиктеричность (желтушность) склер;
- расширение вен брюшной стенки, напоминающее голову медузы;
- венозный шум при выслушивании в эпигастральной области живота (шум Крювелье — Баумгартена);
- серо-коричневатый цвет шеи;
- гинекомастию (увеличение грудных желёз);
- гипогонадизм (у мужчин);
- контрактуру Дюпюитрена (укорочение сухожилий ладоней).
Три последних признака цирроза печени зачастую наблюдаются при алкогольных ЦП.
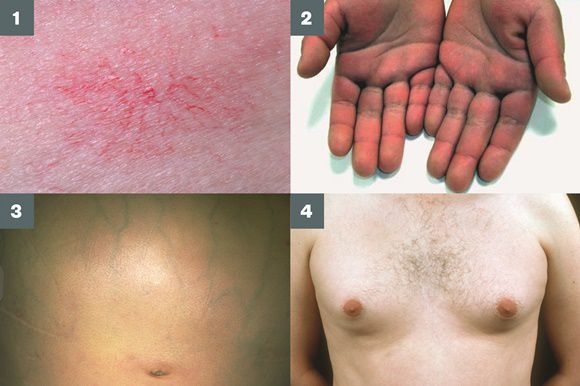
В области грудной клетки в 50-80% случаев наблюдаются телеангиэктазии кожи (расширения мелких сосудов), чаще при алкогольных ЦП. Пальпаторно печень отчётлива уплотнена, имеет неровный нижний край. Размеры печени различны — от значительного увеличения до уменьшения.
Часто при пальпации выявляется умеренно увеличенная селезёнка, причём её край может выступать из-под рёберной дуги на 1-3 см.
При развитии ЦП появляются симптомы белково-энергетической недостаточности, асцит, отёки, а также печёночный запах при тяжёлой печёночной недостаточности.
Симптомы при малоактивных и начальных стадиях ЦП
Данные формы ЦП зачастую протекают бессимптомно и выявляются в ходе периодических медицинских осмотров, диспансеризации, а также как случайная находка при обследовании пациента со смежной патологией или внепечёночными проявлениями.
При малоактивном ЦП, как правило, не возникают жалобы, связанные с печенью. Во время активного расспроса можно выявить весеннее снижение работоспособности, частые болезни, после которых возможны кровоточивость дёсен и потемнение мочи. Такие пациенты хуже, чем раньше, переносят длительные физические и нервно-психические нагрузки.
Желтухи и выраженного увеличения билирубина, за исключением периода интеркурентного острого гепатита, нет. Неяркая телеангиоэктазия кожи (сосудистые звёздочки) в области грудной клетки наблюдаются у 40-60% людей с ЦП.
Телеангиоэктазии кожи, плотная печень с фестончатым краем и умеренно увеличенная селезёнка — ценная клинико-диагностическая триада, которая с вероятностью 80-90% свидетельствует о ЦП или далеко зашедшем активном хроническом гепатите.
Патогенез цирроза печени
В основе патофизиологии цирроза лежит повреждение и некроз паренхимы (основной ткани) печени с деструкцией и гибелью гепатоцитов (клеток печени), а также системное поражение интерстициальной ткани.
При всех формах ЦП нарушается иммунологическое равновесие организма, преобладающими становятся аутоиммунные процессы: иммунная система человека принимает собственные клетки печени за чужеродные и повреждает их. В конечном итоге, это приводит к разрушению гепатоцитов и структуры печени в целом. Однако при этом каждая форма ЦП имеет свои патогенетические особенности:
- при вирусных гепатитах повреждающим агентом является сама вирусная частица, которая, размножаясь в клетке, разрушает её, вызывая цитолиз;
- при алкогольном ЦП прямое токсическое воздействие на мембраны гепатоцитов оказывает ацетальдегид с развитием алкогольной жировой болезни печени и алкогольного стеатогепатита;
- при метаболическом ЦП ведущую роль в патогенезе играет ожирение и сахарный диабет через стадию неалкогольного стеатогепатита с инсулинорезистентностью и последующей запрограммированной гибелью клеток печени.
В основе патогенеза более редких причин цирроза печени лежат ещё более частные механизмы развития повреждения и разрушения гепатоцитов и структуры печени:
- нарушение обмена и накопления железа при гемохроматозе;
- накопление меди при болезни Вильсона — Коновалова;
- окклюзия в системе воротной вены при гепатопортальном склерозе.
Цирроз формируется на протяжении многих лет. С течением времени происходят изменения генетического аппарата клеток печени, в результате чего появляются новые патологические клетки. Этот процесс в печени является иммуновоспалительным, он поддерживается чужеродными агентами, в роли которых могут выступать разные субстраты:
- вирус гепатита В;
- алкогольный гиалин;
- денатурированные белки;
- некоторые лекарственные средства;
- медьбелковые и железобелковые комплексы (ферритин).
В итоге повреждения паренхимы печени развивается гепатоцеллюлярная (печёночно-клеточная) недостаточность за счёт диффузного фиброза и трансформации ткани печени в анормальные узлы-регенераты.[3][4][5]
Классификация и стадии развития цирроза печени
В 1974 году на съезде гепатологов в Акапулько (Мексика) была принята единая морфологическая классификация, которую позже уточнили и несколько доработали эксперты ВОЗ. В настоящее время она является общепринятой.
Гистологическая классификация ЦП:
- микронодулярная (мелкоузловая) форма — узлы одинакового размера диаметром 1-3 мм, узел состоит из частей одной дольки;
- макронодулярная (крупноузловая) форма — узлы разной величины диаметром от 3 мм до нескольких см, перегородки неправильной формы, варьируются по ширине, узел состоит из частей нескольких долек;
- смешанная форма или крупно- и мелкоузловой цирроз — количество мелких и крупных узлов приблизительно одинаково;
- неполный септальный цирроз — полноценные узлы не сформированы, но паренхиму пересекают септы. Часть септ может быть отнесена к неполным, так как они являются незавершенными.
Классификация по течению заболевания:
- Латентный цирроз — клинические, биохимические и морфологические признаки активности ЦП не наблюдаются. Портальная гипертензия и печёночная недостаточность развивается очень редко. Эта форма ЦП у большинства пациентов не влияет на продолжительность жизни, если не активируются другие причины цирроза.
- Вялотекущий цирроз — клинические признаки зачастую отсутствуют, биохимические маркеры заболевания возникают только при активации цирроза, морфологические признаки выражены умеренно. Крайне медленно формируется портальная гипертензия, а функциональная недостаточность печени чаще не развивается. Продолжительность жизни большинства пациентов — 15 лет и более. Основная причина смерти — случайные болезни.
- Медленно прогрессирующий (активный) цирроз — выражены биохимические и морфологические признаки, клинические проявления нечёткие. Медленно формируется портальная гипертензия. Продолжительность жизни большинства пациентов — 10 лет и более.
- Быстро прогрессирующий (активный) цирроз — присутствуют все признаки высокой активности ЦП. Прогрессирует портальная гипертензия и печёночная недостаточность. Продолжительность жизни большинства пациентов — около пяти лет.
- Подострый цирроз — почти непосредственный переход острого гепатита в ЦП с летальным исходом. Характеризуется сиптомами начальной стадии цирроза, развивающегося на фоне острого гепатита. Продолжительность болезни — 4-12 месяцев.
Классификация по этиологии:
- билиарный цирроз печени;
- алкогольный цирроз печени;
- токсический цирроз печени (из-за воздействия лекарств, БАДов, ядов и т. д.);
- вирусный цирроз печени;
- аутоиммунный;
- генетический (метаболический);
- кардиальный;
- с неизвестной причиной (криптогенный).
По шкале Чайлд — Пью выделяют следующие степени тяжести ЦП:
| Показатель | Баллы | ||
|---|---|---|---|
| 1(А) | 2(В) | 3(С) | |
| Энцефалопатия | 0 | 1-2 | 3-4 |
| Асцит | нет | мягкий, легко поддаётся лечению |
напряжённый, плохо поддаётся лечению |
| Концентрация билирубина в сыворотке крови, мкмоль/л (мг%) |
менее 34 (≤2) | 34-51 (2-3) | более 51 (≥ 3,0) |
| Уровень альбумина в сыворотке крови, г |
более 35 | 28-35 | менее 28 |
| Протромбиновый индекс (норма — 80-110%) |
1-3 (более 60) | 4-6 (40-60) | более 6 ( менее 40) |
Каждый из показателей оценивают в баллах (1,2 или 3). Интерпретация осуществляется по следующим критериям:
- класс А (компенсированный) — 5-6 баллов;
- класс В (субкомпенсированный) — 7-9 баллов;
- класс С (декомпенсированный) — 10 баллов и более.[6][7][8]
У цирроза печени нет стадий. Выделяют стадии развития фиброза печени:
- 1 стадия (F1) — умеренный фиброз, протекает без симптомов;
- 2 стадия (F2) — фиброз, также протекает без симптомов;
- 3 стадия (F3) — выраженный фиброз, снижаются функции печени, и может возникать вздутие живота, нарушаться стул, появляется слабость и психосоматические расстройства;
- 4 стадия (F4) — лишь на этой стадии фиброза можно утверждать, что у пациента развился цирроз печени.
Осложнения цирроза печени
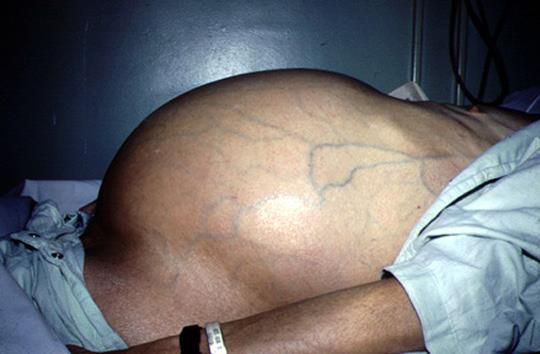
Асцит — это скопление жидкости в брюшной полости, которое, как правило, проявляется чувством вздутия, тяжести, полноты, иногда распиранием в животе. Визуально может определяться увеличение живота. Достаточно просто диагностируется при УЗИ и КТ органов брюшной полости.
Средний и большой асцит (белее 4 л жидкости) проявляется увеличением массы тела на 5-6 кг. Первично диагностированный асцит требует выполнения пункции брюшной полости для исследования жидкости на микрофлору, определения уровня pH, микроскопического, цитологического и серологического анализа.
Спонтанный бактериальный перитонит (СБП) — осложнение асцита,возникающего при ЦП, которое проявляется в большинстве случаев положительными перитонельными синдромами и лихорадкой. При таком осложнении часто не удаётся выявить первичный инфекционный очаг.
Предполагается, что в развитии СБП важную роль играет условно-патогенная микробная флора кишечника: при возникновении лимфостаза (отёка конечностей) условно-патогенные кишечные бактерии проникают в брюшную полость и активизируются. Из асцитической жидкости чаще высевается кишечная палочка и другие грамотрицательные кишечные микроорганизмы, реже — стрептококки и пневмококки.
Энцефалопатия — осложнение, возникающее из-за печёночной депрессии в результате печёночно-клеточной и портально-печёночной недостаточности. Оба вида энцефалопатии требуют дифференциальной диагностики с передозировками лекарственных средств (в частности, седативных и наркотических средств), острыми цереброваскулярными заболеваниями (включая субдуральную гематому) и острым отравлением алкоголем с определением уровня этилового спирта в крови.
Гепаторенальный синдром — тяжёлая функциональная острая почечная недостаточность у пациентов, имеющих выраженную печёночную недостаточность, которая возникает в результате острого или хронического заболевания печени, чаще всего цирроза.
Диагностика гепаторенального синдрома основана на критериях International Ascites Club (1996 год). К большим критериям относятся:
- хроническое или острое заболевание печени с печёночной недостаточностью и портальной гипертензией;
- низкая клубочковая фильтрация — креатинин сыворотки более 225 мкмоль/л или скорость клубочковой фильтрации менее 40 мл/мин в течении суток при отсутствии противоотёчной терапии;
- отсутствие шока, текущей бактериальной инфекции мочевыводящих путей или нефротоксической терапии;
- отсутствие стойкого улучшения почечной функции при прекращении противоотёчной терапии диуретиками и в/в введении 1,5 л жидкости;
- протеинурия (> 500 мг/сутки) и отсутствие признаков обструкции мочевыводящих путей или заболеваний почек по данным УЗИ.
Диагностика цирроза печени
К методам диагностики ЦП относятся сбор анамнеза, лабораторные и инструментальные исследования, а также проводится дифференциальная диагностика.
Сбор анамнеза
При расспросе пациента уделяется особое внимание наличию в прошлом желтухи, зуда, острых, хронических или наследственных заболеваний печени, употреблению наркотиков, алкоголя, переливаниям препаратов крови и т. д.
Лабораторные исследования
Клинический анализ крови необходим для определения состояния клеток печени. У людей ЦП отмечается тромбоцитопения и тенденция к снижению количества лейкоцитов и нейтрофилов в крови при гиперспленизме. СОЭ часто увеличена. Анемия любой степени тяжести может свидетельствовать о недавно перенесённом кровотечении.
Биохимический анализ крови зависит от причины и выраженности цирроза. При подозрении на заболевание в сыворотке крови определяют уровень активности аминотрансфераз (АЛТ, АСТ), общего и прямого билирубина. Для оценки белково-синтетической функции печени используют протромбиновый индекс, устанавливают количество аммиака и уровень АФП и другое.
Специфические лабораторные тесты для установления причины цирроза предполагают определение наличия аутоантител и проводение серологической диагностики гепатотропных вирусов (HBsAg, HBeAg, Anti-HBc, anti-HCV).
При функциональном обследовании у 80-90% пациентов выявляется повышенная активность аминотрансфераз (обычно в 2-6 раз больше нормы), при аутоиммунных поражениях печени показатели могут быть выше.
Важное значение имеют гамма-глобулин сыворотки (повышен у 90% пациентов с ЦП), сулемовая проба (положительна у 85% пациентов), уровень билирубина (повышен в 2-5 раз у 80-90% пациентов) и содержание аммиака (увеличено у 80-85% людей с ЦП).
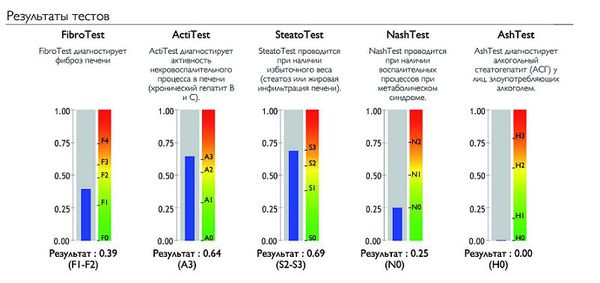
Сывороточные маркеры фиброза пока не позволяют точно определить стадию фиброза. Однако Французскими учёными был изобретён тест «ФиброМакс» – метод неинвазивной (без биопсии) структурной оценки состояния ткани печени. Он состоит из нескольких лабораторных исследований, результаты которых используются для расчёта пяти основных показателей состояния ткани печени:
- стадия фиброза по шкале METAVIR (Fibro test);
- степень некровоспалительной реакции (Acti test);
- степень стеатоза и жирового перерождения ткани печени (Steato test);
- диагностика неалкогольного стеатогепатита (Nash test);
- диагностика алкогольного повреждения печени с определением его активности (Ash test).
«ФиброМакс» является альтернативой биопсии печени. Он позволяет комплексно оценить изменения, вызванные заболеванием печени.[9][10][11]
Инструментальная диагностика
Ультразвуковое исследование органов брюшной полости (УЗИ) — высокоинформативный метод диагностики ЦП, который позволяет поставить предварительный диагноз. С его помощью можно выявить увеличение плотности печени, узловатую деформацию контуров, расширение внутрипечёночных ветвей воротной и селезёночной вен, а также размеры селезёнки. При высокоактивном ЦП с помощью УЗИ и УЗДГ выявляются чёткие изменения у 80% обследованных, при малоактивных формах ЦП — у 40-60%.
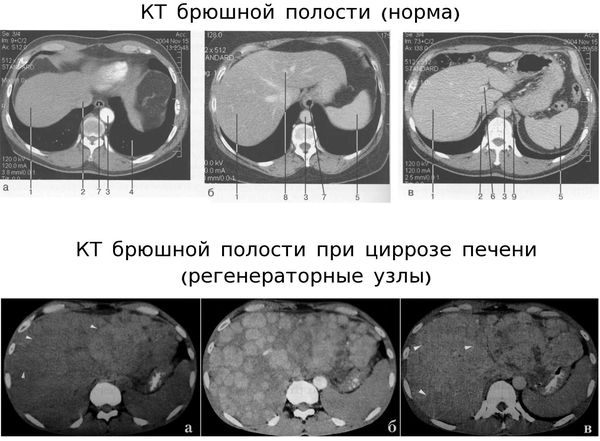
Компьютерная томография (КТ) по диагностической информативности превосходит УЗИ, поэтому она обязательно проводится в сомнительных случаях и при подозрении на онкологические заболевания.
Магнитно-резонансная томография (МРТ) не обладает преимуществами по сравнению с КТ, но такую разновидность МРТ, как магнитно-резонансная холецистопанкреатография, необходимо проводить людям с первичным билиарным циррозом.
УЗДГ (допплерографию) проводят преимущественно для диагностики и оценки выраженности портальной гипертензии.
УЗ-эластография (эластометрия) представляет неинвазивное определение эластичности печени, взаимосвязанное со стадией фиброза по шкале METAVIR.
Видиоэзофагогастродуоденосскопия (ВЭГДС) в 60-70% случаев позволяет выявить узловое расширение вен пищевода (иногда вен кардиального отдела желудка), а в 15-20% — признаки разных стадий язвенной болезни.
Биопсия печени — это морфологическое инвазивное исследование, обладающее высокой информативностью и специфичностью. Оно является золотым стандартом в диагностике ЦП и других заболеваний печени.[17]
Дифференциальная диагностика
Дифференциальная диагностика ЦП проводится с нецирротическими причинами увеличения печени, асцита, портальной гипертензии и энцефалопатии.
При высокоактивных формах ЦП важно дифференцировать заболевание от острого (вирусного, алкогольного или лекарственного) гепатита. Для этого широко используются маркеры вирусов гепатита, ПЦР и иммунология.
Так же дифференциальную диагностику цирроза печени проводят с:
- обструкцией желчевыводящих путей;
- токсическими воздействиями различных веществ, тяжёлых металлов и лекарств;
- аутоиммунным гепатитом;
- первичным и вторичным билиарным циррозом;
- первичным склерозирующим холангитом;
- опухолью или метестазами в печени;
- неалкогольной жировой болезнью печени;
- врождённые патологии (наследованный гемохроматоз, болезнь Вильсона — Коновалова, недостаточность альфа 1 антитрипсина).
Для диагностики, профилактики и поиска оптимального лечения прибегают к помощи дополнительных специалистов: офтальмолога, кардиолога, психиатра, генетика и трансплантолга (для определения возможности и необходимости пересадки печени).[12][13][14]
Лечение цирроза печени
Диета
Лечебные мероприятия начинаются с рациональной диеты. Она должна быть высококалорийной и высокобелковой (за исключением тяжёлых форм печёночной энцефалопатии), при асците — низкосолевой, с потреблением белка в определённом количестве (из расчёта на 1,5 г/кг массы тела и до 40 ккал/кг в день).
В качестве нутритивной поддержки рекомендуется дополнительные приёмы пищи в виде энтерального питания смесями, обогащёнными пищевыми волокнами, с низким содержанием ароматических аминокислот.
Этиотропное лечение
Этиотропная терапия предполагает лечение основного заболевания, на фоне которого развился цирроз:
- при вирусных гепатитах — противовирусная терапия аналогами нуклеозидов;
- при алкогольном стеатогепатите — исключение приёма алкоголя;
- при лекарственных стеатогепатитах в результате одновременного назначения множества лекарств — ограничение гепатотоксичных и нефротоксичных лекарственных препаратов с сохранением лекарства только по жизненным показаниям;
- при гемохроматозе — отмена препаратов железа.
Патогенетическая терапия
Лечение проводится в зависимости от механизмов развития ЦП, лечения обострений и наличия у пациента хронических заболеваний.
У пациентов с алкогольным циррозом печени (АЦП) возникает дефицит витаминов группы В. Поэтому в этих случаях необходимо принимать 100 мг тиамина, 30 мг пиридоксина и 1 мг фолиевой кислоты в сутки. Для восстановления нарушенной структуры мембран гепатитов используют эссенциальные фосфолипиды, разведённые с кровью пациента по 10 мл на 500 мг в сутки в течение не более 14 дней. Также можно использовать препараты селимарина («Силибинин», «Легалон») и адеметионина («Гептор», «Гептрал») по 800 мг в сутки в/в струйно, метионин и липовую кислоту.
При стойком холестазе и нехватке жирорастворимых витаминов в отсутствии признаков острой печёночной недостаточности в/в водят ретинол (витамин А), эргокальциферол (витамин D), токоферол (витамин Е), викасол (витамин К) и препараты кальция. Для купирования холестаза, развившегося на фоне АЦП, часто назначают препараты урсодезоксихолевой кислоты («Урсосан», «Урсофальк», «Урдокса», «Урсо 100»).
При аутоиммунном гепатите (АИГ) показана иммуносупрессивная и противовоспалительная терапия глюкокортикостероидами (преднизолон, метилпреднизолон). Приём азатиоприна позволяет снизить дозировку глюкокортикостеройдов. Вместо азатиоприна могут быть использованы 6-меркаптопурин, циклоспорин А, циклофосфамид, микофенолата мофетил.
| Суточная доза препаратов | |
|---|---|
| Преднизолон: 60 мг — 1-я неделя; 40 мг — 2-я неделя; 30 мг — 3-я и 4-я неделя; 20 мг — поддерживающая дозировка. |
Преднизолон: 30 мг — 1-я неделя; 20 мг — 2-я неделя; 15 мг — 3-я и 4-я неделя; 10 мг — поддерживающая дозировка. Азатиоприн: 50 мг — постоянно. |
Ориентировочный курс лечения — 22 месяца. Перед планируемой отменой терапии обязательно проводится контрольная биопсия печени, а после отмены — наблюдение не реже одного раза в шесть месяцев.
При первичном билиарном циррозе используют иммуносупрессивную терапию бедсонидом в сочетании с препаратами урсодезоксихолевой кислоты (УДХК), проводят мониторинг на предмет остеопороза. С появлением топических стеройдов с ММХ-технологией количество побочных действий от гормональной терапии снизилось.
При первичном склерозирующем холангите (ПСХ) длительно назначаются препараты УДХК в дозах 12-35 мг на 1 кг массы тела. Также возможно хирургическое лечение — эндоскопическая баллонная дилатация наиболее суженных участков желчных протоков. Данный вид лечения достоверно увеличивает продолжительность жизни пациентов с ПСХ
При гемохроматозе необходимо ограничить употребление железосодержащих продуктов и лекарственных препаратов. Для коррекции уровня ферритина проводят лечебное кровопускание при помощи флеботомии до двух раз в неделю с периодической оценкой содержания гемоглобина и гематокрита в крови (до достижения ферритина сыворотки 50 мкг/л). В случае противопоказаний к кровопусканию в связи с развитием анемии используют десферал (дефероксамин).
При болезни Вильсона — Коновалова показано ограниченное употребление продуктов, содержащих медь, и пожизненный приём хелатирующих соединений Д-пеницилламина (купренил, металкаптазу), триентина (куприд) или хелатирующих соединений цинка. При тяжёлом течении и терминальной стадии цирроза производят трансплантацию органа.
При недостаточности альфа-1-антитрипсина применяется только специфическая патогенетическая терапия с применением лечебных концентратов альфа-1-антитрипсина из донорской плазмы (Prolastin, Zemaira, Aralast).
При синдроме Бадда — Киари помимо ограничительной диеты производят коррекцию портальной гипертензии неселективными бета-адреноблокаторами (атенолон, пропранолол) и мочегонными препаратами (фуросемеид, спиронолактон). Также используют антикоагулянтную терапию гепарином или варфарином до достижения целевого уровня МНО. При развитии эмболии проводится тромболитическая терапия стрептокиназой, урокиназой или рекомбинантным тканевым активатором плазминогена.
Основными методами лечения при синдроме Бадда — Киари являются:
- наложение шунтов для восстановления венозного кровотока;
- трансъюгулярное внутрипечёночное портосистемное шунтирование;
- ангиопластика при стенозе нижней полой вены.
При венокклюзионной болезни и обструкции воротной вены необходимо исключение этиологического фактора и антикоагулянтная терапия. При эмболии — тромболитическая терапия, коррекция портальной гипертензии и хирургическое лечение для наложения шунтов (тромбэктомия с ангиопластикой).
Симптоматическое лечение
Часто на фоне течения и декомпенсации ЦП развивается стойкий распространённый зуд. Для его купирования используют холестирамин, энтеросорбены и гемосорбенты (активированный уголь, энтеросгель, полисорб). Положительный эффект оказывает плазмаферез.
Для улучшения метаболических процессов восполняют витаминную недостаточность при помощи добавления препаратов УДХК. Некоторые пациенты с первичным билиарный циррозом эти препараты принимают пожизненно.
Хирургическое лечение
При неэффективности консервативного лечения, сохранённых резервах организма и учёте возрастных показателей принимают решение о трансплантации печени. Особенно это необходимо при выраженной гипоальбуминемии (менее 25 г/л) и стойкой гипербилирубинемии (более 100 мкмоль/л).
Лечение осложнений ЦП
Основная стратегия лечения осложнений — определение преобладающего компонента развития большой печёночной недостаточности и других осложнений.
Для лечения спонтанного бактериального перитонита назначается инвазионная антибактериальная терапия с учётом чувствительности микроба к антибиотикам (до получения результатов посева). Звенья оксидантного стресса блокируются при помощи диализных аппаратов MARS и Прометей.
Асцит лечится комплексно:
- обязательно ежедневное взвешивание и изменение окружности живота, контроль выпитой и выделенной жидкости (оптимальная скорость потери массы тела при лечении асцита — 0,5 л/сут);
- избегание назначения НПВП, строгая абстиненция;
- ограничение жидкости по диурезу (не требуется, если натрий сыворотки менее 125 ммоль/л);
- употребление пищи без добавления соли, бессолевого хлеба, сухарей;
- диуретическая терапия, включающая сочетание антагонистов альдостерона и петлевых диуретиков.
При напряжённом асците и неэффективности консервативного лечения используют парацентез (прокол и ликвидация жидкости). Если эвакуировано более пяти литров асцитической жидкости, показано в/в ведение альбумина из расчёта 10 г на литр эвакуированной жидкости.
Замедление прогрессирования цирроза
С этой целью используются препараты, обладающие антифибротическим действием — колхицин, интерферон и некоторые гепатопротекторы. Они уменьшают связывание коллагена и ускоряют его разрушение.[15][16]
Лечение цирроза печени народными средствами
Лечение методами альтернативной медицины не имеет научно обоснованных доказательств. Применяя народные средства, пациент может вовремя не получить эффективную терапию. В результате чего разовьются опасные осложнения: асцит, перитонит, энцефалопатия и острая почечная недостаточность.
Прогноз. Профилактика
Прогноз заболевания во многом зависит от причин развития цирроза, быстроты постановки окончательного диагноза, степени тяжести болезни, имеющихся жизненных резервов (наличия хронических сопутствующих заболеваний) и своевременно оказанной медицинской помощи.
По статистике, десятилетняя выживаемость составляет от 35% до 67%. Прогнозируется, что при ”C” классе тяжести (более 10 баллов по шкале Чайлд — Пью), вероятность летального исхода в течение одного года составляет 50%.
Для оценки предполагаемой продолжительности жизни при планировании трансплантации печени используется модель конечной стадии болезни печени (MELD).
Трёхмесячный статистический прогноз по MELD:
- менее 9 баллов — летальность 2,9%;
- 10-19 баллов — 7,7%;
- 20-29 баллов — 23,5%;
- 30-39 баллов — 60%;
- более 40 баллов — 81%.
После трансплантации печени пятилетняя выживаемость составляет 80%.
Для предупреждения развития заболевания и формирования осложнений у пациентов с ЦП начинают с мер вторичной профилактики:
- профилактические прививки от гепатита В, так как, по данным некоторых источников, заражение гепатитом В пациента с ЦП невирусной причины приводит к летальному исходу в 50-60% случаев после развития острого вирусного гепатита;
- полное исключение приёма алкоголя и гепатотоксических лекарственных средств.
Для снижения риска появления осложнений используют мочегонные препараты, бетта-адреноблокаторы, гипоаммониемическую терапию и венотонические препараты («Детролекс» и «Флебодиа»). Они корректируют концентрацию белков и альбумина в крови, улучшают свёртываемость крови и купируют кровотечения из варикозно расширенных вен пищевода.
Дополнительно производится профилактика остеопороза и тромбозов, особенно при длительном приёме глюкокортикостеройдов. Для этого используют препараты кальция и цинка, витамин Д, бифосфонаты, проводится симптоматическое лечение зуда, контроль и лечение анемии.
Профилактика развития заболевания предполагает:
- своевременное обращение за медицинской помощью;
- необходимость бессолевой диеты;
- контроль баланса жидкости (измерение массы тела, объёма живота и суточного диуреза с учётом потребляемой жидкости);
- контроль самосознания (почерковедческую пробу и лечебную физкультуру — борьбу с гиподинамией).
Профилактика инфекционных осложнений осуществляется путём вакцинации и своевременного назначения противомикробных препаратов.[4][6][7]
Цирроз печени

Признаки цирроза печени, симптомы и способы лечения
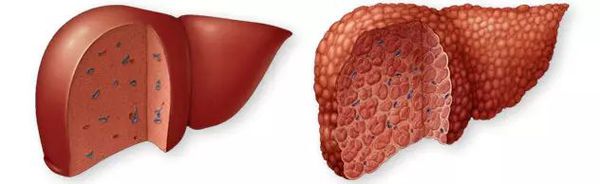
Цирроз печени – хроническое заболевание, сопровождающееся структурными изменениями печени с образованием рубцовых тканей, сморщиванием органа и уменьшением ее функциональности.
Он может развиться на фоне длительного и систематического злоупотребления алкоголем, вирусного гепатита с последующим переходом его в хроническую форму, либо вследствие нарушений аутоиммунного характера, обструкции внепеченочных желчных протоков, холангита.
Науке известны случаи, когда к данному заболеванию приводила затяжная сердечная недостаточность, паразитарные поражения печени, гемохроматоз и т.д.
Что это такое?
Цирроз печени — хроническое заболевание печени, сопровождающееся необратимым замещением паренхиматозной ткани печени фиброзной соединительной тканью, или стромой. Печень с циррозом увеличена или уменьшена в размерах, необычно плотная, бугристая, шероховатая. Смерть наступает в зависимости от различного рода случаев в течение двух–четырёх лет с сильными болями и мучениями пациента в терминальной стадии болезни.
Немного исторических данных
Еще с Древних времен, печень считали таким же важным органом, как сердце. По представлениям жителей Мессопотамии, в печени вырабатывается кровь и живет душа. Еще Гиппократ описывал связь между болезнями печени и желтухой, а также асцитом. Он утверждал, что желтуха и твердая печень – плохое сочетание признаков. Это было первое суждение о циррозе печени и его симптомах.
Цирроз печени и причины его возникновения были описаны в 1793 году Мэтью Бэйлли в трактате «морбидная анатомия». В своей работе он четко связал употребление алкогольных напитков с возникновением симптомов цирроза печени. По его мнению, болели чаще мужчины среднего и старшего возраста. Англичане окрестили цирроз печени «джиновой чумой» или «джиновой печенью».
Термин цирроз происходит от греческого «kirrhos», что означает желтый цвет и принадлежит Рене Теофилу Гиацинту Лаэннеку – французскому врачу и анатому. Над изучением цирроза печени трудились и трудятся до нашего времени много ученых. Вирхов, Кюне, Боткин, Татаринов, Абеллов и другие предложили много теорий о том, что такое цирроз печени, его симптомы, причины, методы диагностики и лечения.
Причины развития цирроза
Среди основных причин, приводящих к развитию болезни, выделяют:
- Вирусный гепатит, который по разным оценкам приводит к формированию патологии печени в 10-24% случаев. Болезнью заканчиваются такие разновидности гепатитов, как В, С, D и недавно обнаруженный гепатит G;
- Различные заболевания желчных путей, среди которых внепеченочная обструкция, желчнокаменная болезнь и первичный склерозирующий холангит;
- Нарушения в работе иммунной системы. К развитию цирроза приводят многие аутоиммунные болезни;
- Портальная гипертензия;
- Венозный застой в печени или синдром Бадда-Киари;
- Отравления химическими веществами, оказывающими токсическое влияние на организм. Среди таких веществ особо губительны для печени промышленные яды, соли тяжелых металлов, афлатоксины и грибные яды;
- Болезни, передающиеся по наследству, в частности, генетически обусловленные нарушения обмена веществ (аномалии накопления гликогена, болезнь Вильсона-Коновалова, дефицит а1-антитрипсина и галактозо-1-фосфат-уридилтрансферазы);
- Длительный приём лекарственных препаратов, среди которых Ипразид, анаболические стероидные средства, Изониазид, андрогены, Метилдофа, Индерал, Метотрексат и некоторые другие;
- Прием больших доз алкоголя на протяжении 10 лет и более. Зависимости от конкретного вида напитка нет, основополагающий фактор – присутствие в нем этилового спирта и его регулярное поступление в организм;
- Редкая болезнь Рандю-Ослера также может стать причиной цирроза.
Кроме того, отдельно стоит сказать о криптогенном циррозе, причины которого остаются невыясненными. Он имеет место в пределах от 12 до 40% случаев. Провоцирующими факторами формирования рубцовой ткани могут стать систематическое недоедание, инфекционные болезни, сифилис (бывает причиной цирроза у новорожденных). Существенно повышает риск развития болезни комбинированное влияние этиологических факторов, например, сочетание гепатита и алкоголизма.
Классификация
Современная классификация рассматриваемого заболевания основывается на учете этиологических, морфогенетических и морфологических критериев, а также критериев клинико-функциональных. Исходя из причин, на фоне воздействия которых развился цирроз печени, определяют следующие его варианты:
- билиарный цирроз (первичный, вторичный) (холестаз, холангит);
- циркуляторный цирроз (возникший на фоне венозного хронического застоя);
- обменно-алиментарный цирроз (недостаток витаминов, белков, циррозы накопления, возникающие в результате наследственных обменных нарушений);
- инфекционный (вирусный) цирроз (гепатиты, инфекции желчных путей, заболевания печени паразитарного масштаба);
- токсический цирроз, цирроз токсико-аллергический (пищевые и промышленные яды, медпрепараты, аллергены, алкоголь);
- криптогенный цирроз.
В зависимости от клинико-функциональных характеристик, цирроз печени характеризуется рядом следующих особенностей:
- уровень печеночно-клеточной недостаточности;
- общий характер течения заболевания (прогрессирующий, стабильный или регрессирующий);
- степень актуальной для заболевания портальной гипертензии (кровотечения, асцит);
- общая активность процесса течения заболевания (активный цирроз, цирроз умеренно активный, а также неактивный цирроз).
Портальный цирроз печени
Самая распространенная форма заболевания, которая характеризуется поражением печеночных тканей и гибелью гепатоцитов. Изменения происходят из-за неправильного питания и злоупотребления алкогольными напитками. В 20% портальный цирроз печени может вызвать болезнь Боткина. Сначала пациент жалуется на нарушения со стороны пищеварительного тракта. Затем развиваются внешние признаки болезни: пожелтение кожных покровов, появление на лице сосудистых звездочек. Последняя стадия характеризуется развитием асцита (брюшной водянки).
Билиарный цирроз
Это особая форма заболевания, развивающаяся вследствие длительного холестаза или поражения желчных путей. Билиарный цирроз является аутоиммунной патологией, которая длительно протекает безо всякой симптоматики. Болеют им в основном женщины 40-60 лет. Первичная степень болезни часто сочетается с сахарным диабетом, красной волчанкой, дерматомиозитом, ревматоидным артритом и лекарственной аллергией.
Первые признаки
Среди ранних симптомов, указывающих на цирроз, можно отметить следующие:
- Во рту появляется чувство горечи и сухость, особенно часто в утренние часы;
- Больной несколько теряет в весе, становится раздражительным, быстрее утомляется;
- Человека могут беспокоить периодические расстройства стула, усиленный метеоризм;
- Периодически возникающие боли с локализацией в правом подреберье. Они имеют тенденцию к нарастанию после усиленных физических нагрузок или после принятия жирной и жареной пищи, алкогольных напитков;
- Некоторые формы болезни, например, постнекротический цирроз, проявляют себя в виде желтухи уже на ранних этапах развития.
В некоторых случаях болезнь заявляет о себе остро и ранние признаки отсутствуют.
Симптомы цирроза
Для цирроза характерны общие симптомы: слабость, пониженная трудоспособность, неприятные ощущения в животе, диспепсические расстройства, повышение температуры тела, боли в суставах, также отмечаются метеоризм, боль и чувство тяжести в верхней половине живота, похудение, астения. При осмотре выявляется увеличение печени, уплотнение и деформация её поверхности, заострение края. Сначала отмечается равномерное умеренное увеличение обеих долей печени, позднее как правило преобладает увеличение левой доли. Портальная гипертензия проявляется умеренным увеличением селезенки.
Развёрнутая клиническая картина проявляется синдромами печёночно-клеточной недостаточности и портальной гипертензии. Имеют место вздутие живота, плохая переносимость жирной пищи и алкоголя, тошнота, рвота, диарея, чувство тяжести или боль в животе (преимущественно в правом подреберье). В 70 % случаев обнаруживается гепатомегалия, печень уплотнена, край заострён. У 30 % больных при пальпации выявляется узловатая поверхность печени. Спленомегалия у 50 % больных.
Субфебрильная температура, возможно, связана с прохождением через печень кишечных бактериальных пирогенов, которые она не в состоянии обезвредить. Лихорадка резистентна к антибиотикам и проходит только при улучшении функции печени. Также могут быть внешние признаки — пальмарная или плантарная эритема, сосудистые звёздочки, скудный волосяной покров в подмышечной области и на лобке, белые ногти, гинекомастия у мужчин вследствие гиперэстрогенемии. В ряде случаев пальцы приобретают вид «барабанных палочек».
В терминальной стадии болезни в 25 % случаев отмечается уменьшение размеров печени. Также возникают желтуха, асцит, периферические отёки из-за гипергидратации (прежде всего отёки ног), внешние венозные коллатерали (варикозно-расширенные вены пищевода, желудка, кишечника). Кровотечение из вен часто заканчивается летальным исходом. Реже возникают геморроидальные кровотечения, они менее интенсивны.
Последствия
Цирроз печени, в принципе, в одиночку, не вызывает смерть, смертельно опасны его осложнения в стадии декомпенсации. Среди них:
- Асцит при циррозе — это скопление жидкости в брюшной полости. Назначают диету с ограничением белка (до 0,5 грамм на кг массы тела) и соли, мочегонные препараты, внутривенное введение альбумина (белковый препарат). При необходимости прибегают к парацентезу – удалению избытка жидкости из брюшной полости.
- Спонтанный бактериальный перитонит — воспаление брюшины, за счет инфицирования жидкости в брюшной полости (асцита). У больных повышается температура до 40 градусов, озноб, появляется интенсивная боль в животе. Назначают длительно антибиотики широкого спектра действия. Лечение проводят в отделение интенсивной терапии.
- Печеночная энцефалопатия. Проявляется от незначительных неврологических нарушений (головная боль, повышенная утомляемость, заторможенность) до тяжелой комы. Так как она связана с накоплением в крови продуктов белкового обмена (аммиака) – ограничивают, или исключают из рациона белок, назначают пребиотик – лактулозу. Она обладает слабительным действием и способностью связывать и уменьшать образования аммиака в кишечнике. При выраженных неврологических нарушениях лечения проводят в отделении интенсивной терапии.
- Гепаторенальный синдром – развитие острой почечной недостаточности у больных с циррозом печени. Прекращают применение мочегонных препаратов, назначают внутривенное введение альбумина. Лечение проводят в отделение интенсивной терапии.
- Острое варикозное кровотечение. Возникает из варикозно расширенных вен пищевода и желудка. У больного нарастает слабость, падает артериальное давление, учащается пульс, появляется рвота с примесью крови (цвета кофейной гущи). Лечение проводят в отделение интенсивной терапии, при неэффективности, применяют хирургическое методы лечения. Для остановки кровотечения применяют внутривенное введение октропида (для снижения давления в кровотоке брюшных сосудов), эндоскопическое лечение (перевязка варикозно расширенных узлов, склеротерапия). Осторожно проводят переливание растворов и компонентов крови, для поддержания необходимого уровня гемоглобина.
- Развитие гепатоцеллюлярной карциномы – злокачественного новообразования печени.
Кардинальное лечение гепатоцеллюлярной карциномы и декомпенсированного цирроза печени – пересадка печени. Замена печени пациента печенью донора.
Цирроз печени на последней стадии: фото людей
На фото ниже показано, как проявляется заболевание у человека.
Асцит при циррозе печени — осложнение
Отеки нижних конечностей у пациентки с циррозом печени при хроническом гепатите
Диагностика
Определение диагноза цирроз печени проходит в несколько этапов. Сам диагноз ставится на основании данных инструментальных исследований:
- Магнитно-резонансная или компьютерная томография – наиболее точный метод диагностики.
- Биопсия – метод гистологического исследования материала, взятого из печени, который позволяет установить вид цирроза крупно- или мелкоузловой и причину развития заболевания.
- УЗИ – в качестве скрининга. Позволяет установить только предварительный диагноз, однако является незаменимым при постановке диагноза асцит и портальная гипертензия.
Если при постановке диагноза гистологическое исследование не позволило определить причину развития заболевания, продолжают ее поиск. Для этого выполняют анализ крови на предмет наличия:
- антимитохондриальных антител;
- РНК вируса гепатита С и ДНК вируса гепатита В при помощи ПЦР-метода;
- альфа-фетопротеина – для того, чтобы исключить рак крови;
- уровня меди и церрулоплазмина;
- уровень иммуноглобулинов А и G, уровня Т-лимфоцитов.
На следующем этапе определяется степень повреждения организма вследствие поражения печени. Для этого используют:
- сцинтиграфия печени – радионуклидное исследование для определения работающих клеток печени;
- биохимический анализ крови для определения таких показателей, как уровень натрия и калия, коагулограмма, холестерин, щелочная фосфатаза, билирубин общий и фракционный, АСТ, АЛТ, липидограмма, протеинограмма;
- степень поражения почек – креатинин, мочевина.
Отсутствие или наличие осложнений:
- УЗИ для исключения асцита;
- исключение внутренних кровотечений в пищеварительном тракте путем исследования кала на наличие в нем скрытой крови;
- ФЭГДС – для исключения варикозных расширений вен желудка и пищевода;
- ректороманоскопия для исключения варикозных расширений вен в прямой кишке.
Печень при циррозе прощупывается через переднюю стенку брюшины. При пальпации ощутима бугристость и плотность органа, однако это возможно только на стадии декомпенсации.
При ультразвуковом исследовании четко определяются очаги фиброза в органе, при этом они классифицируются на мелкие – меньше 3 мм, и крупные – свыше 3 мм. При алкогольной природе цирроза развиваются изначально мелкие узлы, биопсия определяет специфические изменения в клетках печени и жировой гепатоз. На более поздних стадиях заболевания узлы укрупняются, становятся смешанными, жировой гепатоз исчезает. Первичный билиарный цирроз отличается увеличением печени с сохранением структуры желчевыводящих путей. При вторичном билиарном циррозе печень увеличивается за счет препятствий в желчных протоках.
Стадии цирроза печени
Течение заболевания, как правило, характеризуется собственной продолжительностью, при этом выделяют следующие основные его стадии:
- Стадия компенсации. Характеризуется отсутствием симптоматики цирроза, что объясняется усиленнием работы сохранившихся печеночных клеток.
- Стадия субкомпенсации. На данном этапе отмечаются первые признаки цирроза печени (в виде слабости и дискомфорта области правого подреберья, снижения аппетита и похудения). Выполнение функций, присущих работе печени, происходит в неполном объеме, что происходит по причине постепенного утрачивания ресурсов сохранившихся клеток.
- Стадия декомпенсации. Здесь уже речь идет о печеночной недостаточности, проявляемой выраженными состояниями (желтуха, портальная гипертензия, кома).
Как лечить цирроз печени?
Вообще, лечение цирроза печени подбирается в строго индивидуальном порядке – терапевтическая тактика зависит от стадии развития болезни, вида патологии, общего состояния здоровья больного, сопутствующих заболеваний. Но существуют и общие принципы назначения лечения.
К таковым относятся:
- Компенсированная стадия цирроза печени всегда начинается с устранения причины патологии – печень в этом случае еще способна функционировать в обычном режиме.
- Больному нужно придерживаться строгой диеты – даже небольшое нарушение может стать толчком к прогрессированию цирроза печени.
- Нельзя при рассматриваемом заболевании проводить физиопроцедуры, лечение теплом. Исключаются и физические нагрузки.
- Если болезнь находится на стадии декомпенсации, то пациент помещается в лечебное учреждение. Дело в том, что при таком течении болезни риск развития тяжелых осложнений очень высок и только медицинские работники смогут своевременно обратить внимание даже на незначительное ухудшение состояния, предотвратить развитие осложнений, которые приводят к смерти больного.
- Чаще всего при лечении назначают гепатопротекторы, бета-адреноблокаторы, препараты натрия и урсодезоксихолевой кислоты.
Общие советы больным циррозом печени:
- Отдыхайте, как только почувствуете усталость.
- Для улучшения пищеварения больным назначают полиферментные препараты.
- Не поднимайте тяжести (это может спровоцировать желудочно-кишечное кровотечение)
- Ежедневно измеряйте вес тела, объем живота на уровне пупка (увеличение в объеме живота и веса тела говорит о задержке жидкости);
- При задержке жидкости в организме (отеки, асцит) необходимо ограничить прием поваренной соли до 0,5г в сутки, жидкости — до 1000-1500мл в сутки.
- Для контроля степени поражения нервной системы рекомендуется использовать простой тест с почерком: каждый день записывайте короткую фразу, например, «Доброе утро» в специальную тетрадь. Показывайте свою тетрадь родственникам — при изменении почерка обратитесь к лечащему врачу.
- Ежедневно считайте баланс жидкости за сутки (диурез): подсчитывать объем всей принимаемой внутрь жидкости (чай, кофе, вода, суп, фрукты и т.д.) и подсчитывать всю жидкость, выделяемую при мочеиспускании. Количество выделяемой жидкости должно быть примерно на 200-300 мл больше, чем количество принятой жидкости.
- Добивайтесь частоты стула 1-2 раза в день. Больным циррозом печени для нормализации работы кишечника и состава кишечной флоры в пользу «полезных» бактерий рекомендуется принимать лактулозу (дюфалак). Дюфалак назначают в той дозе, которая вызывает мягкий, полуоформленный стул 1-2 раза в день. Доза колеблется от 1-3 чайных ложек до 1-3 столовых ложек в сутки, подбирается индивидуально. У препарата нет противопоказаний, его можно принимать даже маленьким детям и беременным женщинам.
Лечение патологических проявлений и осложнений при циррозе подразумевают под собой:
- Уменьшение асцита консервативными (мочегонные препараты по схеме) и хирургическими (выведение жидкости через дренажи) методами.
- Лечение энцефалопатии (ноотропы, сорбенты).
- Снятие проявлений портальной гипертензии — от применения неселективных бета-адреноблокаторов (пропранолол, надолол) до перевязки расширенных вен во время операции.
- Превентивная антибиотикотерапия для профилактики инфекционных осложнений при планируемых посещениях дантиста, перед инструментальными манипуляциями.
- Лечение диспепсии с помощью коррекции питания и применения ферментных препаратов без желчных кислот (панкреатин). Возможно в таких случаях и применение эубиотиков — бактисубтил, энтерол, бифидумбактерин и лактобактерин.
- Для снятия кожного зуда испорльзуют антигистаминные вещества, а также препараты, содержащие урсодеоксихолевую кислоту.
- Назначение андрогенов мужчинам с выраженными проявлениями гипогонадизма и коррекция гормонального фона женщин для профилактики дисфункциональных маточных кровотечений – под контролем эндокринолога.
- Показано применение препаратов, содержащих цинк для профилактики судорог при обычной мышечной нагрузке и в комплексе лечения печеночной недостаточности, для снижения гипераммониемии.
- Профилактика остеопороза у больных с хроническим холестазом и при первичном билиарном циррозе, при наличии аутоиммунного гепатита с приёмом кортикостероидов. Для этого дополнительно вводится кальций в комплексе с витамином Д.
- Хирургическая коррекция портальной гипертензии для профилактики желудочно-кишечных кровотечений, включает в себя наложение сосудистых анастомозов (мезентерикокавальный и спленоренальный) а так же склеротерапию имеющихся расширенных вен.
- При наличии одиночных очагов перерождения в гепатоцеллюлярную карциному и тяжести течения заболевания класса А, больным показано операционное удаление пораженных сегментов печени. При клиническом классе болезни В и С и массивном поражении, в ожидании проведения трансплантации, назначают противоопухолевое лечение для воспрепятствия прогрессии. Для этого используют как воздействие токов и температур (чрескожная радиочастотная термальная абляция), так и химиотерапию путем прицельного введения масляных растворов цитостатиков в сосуды, питающие соответствующие сегменты печени (хемоэмболизация).
Лечение такого развившегося грозного смертельного осложнения как острого массивного кровотечения из вен пищевода включает в себя:
- Местное применение зонда Блэкмора, с помощью которого раздувающаяся в просвете пищевода воздушная манжетка, сдавливает расширенные кровоточащие вены.
- Прицельное обкалывание стенки пищевода склерозирующими веществами.
- Кровезаместительная терапия.
К сожалению, это состояние и становится основной причиной смерти больных циррозом печени.
Диета при циррозе печени
Соблюдение диеты при циррозе печени предусматривает, прежде всего, отказ от пищи, в которой имеет место высокое содержание белка. Ведь у больных циррозом печени переваривание белковой пищи нарушается, и в итоге интенсивность процессов гниения в кишечнике возрастает. Диета при циррозе печени предусматривает периодическое проведение разгрузочных дней, во время которых больной вообще не употребляет пищи, содержащей белок. Кроме того, немаловажным моментом является ограничение употребления вместе с основной едой поваренной соли.
Диета при циррозе печени предусматривает исключение всех продуктов, в которых содержится питьевая сода и пекарный порошок. Нельзя употреблять солений, бекона, ветчины, морепродуктов, солонины, консервов, колбасы, соусов с солью, сыров, мороженого. Чтобы улучшить вкус продуктов, можно использовать вместо соли специи, лимонный сок.
Диета при циррозе печени допускает употребление небольшого количества диетического мяса – кролика, телятины, домашней птицы. Один раз в день можно съедать одно яйцо.
Прогноз болезни
Цирроз печени неизлечим, только если не проведена пересадка печени. С помощью вышеуказанных препаратов можно только поддерживать более или менее достойное качество жизни.
Сколько живут люди с циррозом печени, зависит от причины заболевания, стадии, на которой он был обнаружен и осложнений, которые успели появиться на момент начала лечения:
- при развитии асцита живут 3-5 лет;
- если развивается желудочно-кишечное кровотечение в первый раз, переживет его от 1/3 до половины людей;
- если развилась печеночная кома, это означает практически 100% летальность.
Есть также шкала, которая позволяет прогнозировать ожидаемую продолжительность жизни. Она учитывает результаты анализов и степень энцефалопатии:
| Параметр | Баллы | ||
| 1 | 2 | 3 | |
| Асцит | Нет | Живот мягкий, уходит под действие мочегонных | Живот напряжен, его объем плохо уменьшается при приеме мочегонных |
| Изменение личности, памяти, сонливости | Нет | Легкая степень | Сильно выражена |
| Билирубин общий | Меньше 34 мкмоль/л | 31-51 мкмоль/л | Больше 51 мкмоль/л |
| Альбумин | 3,5 г/л и более | 2,8-3,5 г/л | Менее 2,8 г/л |
| Протромбиновый индекс | Более 60% | 40-60% | Менее 40% |
| Сумма баллов | 5-6 | 7-9 | 10-15 |
| Сколько живут | 15-20 лет | Надо пересаживать печень, но послеоперационная летальность – 30% | 1-3 года. Если провести трансплантацию на этой стадии, вероятность умереть после операции 82 из 100 |
Профилактика
Цирроз печени – это довольно длительный процесс, который поддается остановке и лечению. Основной залог успеха – вовремя направиться к врачу. Тем не менее, это одно из тех заболеваний, которого можно легко избежать, придерживаясь определенных профилактических мер, в числе которых:
- вакцинация от гепатита В в детском возрасте;
- рациональное и правильное питание;
- недопущение голодования и переедания;
- отказ от алкоголя и курения, чтобы исключить алкогольный цирроз и токсическое поражение печени;
- ежегодное ультразвуковое и эндоскопическое обследование;
- своевременное обращение к врачу за медицинской помощью;
- адекватный прием витаминно-минеральных комплексов;
- жесткое пресечение и лечение наркомании.
Также помогут избежать развития цирроза профилактические меры по предупреждению вирусного гепатита.
Терапия больных циррозом печени очень сложна и предъявляет самые высокие требования к лечащим специалистам. Лечение цирроза требует междисциплинарного подхода из-за множества тяжелых осложнений. Выбор терапевтической тактики зависит в первую очередь от основного заболевания, ставшего причиной цирроза.
Можно ли вылечить цирроз печени?
Первый вопрос, который задают себе больные, услышав диагноз: излечим ли цирроз печени? Ответ не однозначен. Полностью вылечить цирроз печени или обратить вспять его течение невозможно, но можно затормозить развитие болезни и облегчить жизнь больного.
Сегодня с помощью специальных противовирусных пероральных комбинированных препаратов успешно лечится вирусный гепатит С. Терапия приводит к подавлению размножения и распространения вируса, уменьшению хронического воспаления. Соответственно снижается риск развития цирроза. Успешная, вплоть до функционального выздоровления, противовирусная терапия применяется и для лечения гепатита В. Но существует риск рецидива, при раннем прекращении терапии.
Что касается лекарств для торможения образования соединительной ткани при циррозе печени, то их пока нет. Не существует и причинно-следственной терапии многих метаболических и аутоиммунных заболеваний.
Во многих случаях врач, зная причины цирроза, может остановить разрушение печени. Однако уже нанесенный ущерб устранить нельзя. В тяжелых случаях и на поздних стадиях заболевания единственный шанс на излечение – трансплантация печени.
В любом случае пациентам следует избегать веществ, потенциально повреждающих печень, и принимать лекарства только после консультации с врачом. Пациенты с алкогольным циррозом должны полностью исключить употребление алкоголя и лечиться от алкоголизма.
Для избавления организма от токсинов важна сбалансированная диета, богатая витаминами. Пациенты с жирной печенью должны изменить образ жизни и похудеть при помощи диеты с низким содержанием жиров.
Как лечат цирроз
Лечение цирроза печени основано на следующих задачах:
- замедление прогрессирования заболевания;
- поддержка функционирования печени;
- устранение факторов, вызывающих развитие цирроза, например, алкоголь, вредные препараты;
- введение соответствующей диеты;
- лечение осложнений заболевания.
Фармакотерапия, применяемая при циррозе печени, индивидуально подбирается под состояние пациента и зависит от причины или возбудителя (например, алкоголь, иммунные заболевания, вирусные заболевания). В борьбе с фиброзом вводят в т.ч. противовоспалительные препараты (кортикостероиды, колхицин, интерлейкин 10, метотрексат, пеницилламин, урсодезоксихолевая кислота), интерфероны, антиоксиданты, витамин Е, полиенилфосфатидилхолин или силимарин.
Если терапия неэффективна и цирроз переходит в фазу необратимой декомпенсации, врач может принять решение о пересадке печени. Дожить до этой операции удается единицам.
Устранение фактора, вызвавшего цирроз
Лечение основного заболевания заключается в устранении фактора, приводящего к необратимым изменениям в структуре органа:
- Если этот фактор алкоголь, появление тяжелых расстройств на многие месяцы или даже годы может отсрочить абсолютное воздержание.
- Если этот фактор лекарства или любые другие вещества, действие которых оказалось токсичным для больного (например, афлатоксин), требуется полностью прекратить их прием.
- При гемохроматозе (дефект метаболизма железа) применяются железосвязывающие препараты.
- При болезни Вильсона (дефект метаболизма меди) придется исключить продукты, богатые медью (шоколад, орехи, морепродукты, печень, грибы), принимать медесвязывающие препараты и высокие дозы цинка.
Цирроз, связанный с HBV или HCV, требует терапии направленной на торможение прогрессирования заболевания. Применяемые в настоящее время пероральные препараты, непосредственно действующие на репликацию вируса, приводят к полному устранению инфекции и характеризуются более чем 95% эффективностью.
В любом случае цирроза печени на фоне гепатита С, за исключением терминальной стадии заболевания, следует проводить противовирусную терапию для устранения вируса, замедления прогрессирования до декомпенсированной фазы цирроза и предотвращения рака печени.
Аналогичное значение имеет лечение гепатита В. Здесь противовирусное лечение направлено не на выведение вируса из организма, потому что этого крайне трудно достичь, а на торможение репликации вируса и профилактику рака.
Лечение фиброза печени
Предотвращение прогрессирования фиброза, а тем более возможность уменьшения количества фиброзной ткани в печени, — пока неразрешимая проблема, так как достоверных доказательств, подтверждающих эффективность какого-либо препарата для лечения фиброзных изменений в печени или ингибирующего их образование, нет. Все, что предлагается — профилактика, поддерживающая терапия или средства, рассчитанные на эффект плацебо.
Большинство исследований и споров касаются препаратов силимарина и колхицина. Пока не появится альтернатива с доказанной эффективностью, больным в качестве препарата, стабилизирующего клеточную мембрану гепатоцитов, рекомендуется силимарин, полученный из расторопши (лекарственное растение). При циррозе печени его принимают в высоких дозах — не менее 450 мг в сутки. Эффективность колхицина ещё менее понятна и его применение при циррозе печени не вышло за пределы фазы клинических испытаний.
Еще один препарат, применяемый профилактически при заболеваниях с нарушением оттока желчи, — урсодезоксихолевая кислота. Его эффективность в торможении фиброза не доказана, но во многих случаях лекарство облегчает или даже снимает кожный зуд, сопровождающий фиброз.
Диета для больных с циррозом печени
Неправильное питание при циррозе печени быстро ухудшает состояние больного. Печень хуже всего справляется с жирной, жареной пищей и алкоголем, поэтому именно эти продукты нужно исключить в первую очередь.
Еще одна проблема — часто пациенты страдают от отсутствия аппетита. Поэтому важно, чтобы блюда были разнообразными и вкусными, несмотря на то что из них будут исключены определенные продукты.
Стоит знать, что, например, при сопутствующей циррозу энцефалопатии должен быть ограничен белок. С другой стороны, пациенты с диагнозом цирроз часто имеют его дефицит из-за плохого аппетита и неправильного образа жизни. Поэтому меню нужно составлять с диетологом.
Важнейшие правила диеты при циррозе печени:
- Большие приемы пищи нужно заменить на 5 небольших, чтобы не перегружать печень. Ужин может быть поздно вечером, что способствует равномерной выработке энергии круглосуточно.
- Трудно усваиваемое сало нужно заменить оливковым или рапсовым маслом холодного отжима.
- На состояние печени прекрасно влияют листовые овощи, например, шпинат и петрушка, поэтому их нужно есть каждый день.
- Вместо мяса лучше выбирать постную рыбу.
- В еду нужно добавлять специи, улучшающие работу печени: куркуму, имбирь, перец, укроп.
- В меню должны быть качественные белки и углеводы.
Эти правила распространяются на диету при компенсированном циррозе печени. Если орган уже сильно поврежден, то диета должна быть более жесткой.
Соотношение углеводов, белков и жиров должно быть 40:20:40 или 50:20:30. В идеале это должна быть вегетарианская диета или то, что она должна содержать белки растительного происхождения в количестве 0,8-1,2 г/кг массы тела в сутки.
В случае выраженного истощения больного запас белка следует увеличить до 100 г в сутки. Также следует учитывать калорийность, которая при циррозе печени составляет минимум 2000 ккал в сутки.
Как лечат осложнения цирроза
Первоначальная цель лечения цирроза — предотвращение опасных для жизни осложнений: кровотечение из варикозного расширения вен пищевода, печеночная энцефалопатия (т.е. дисфункция мозга, связанная с заболеванием печени) или резистентный асцит.
Быстрое развитие асцита, печеночной энцефалопатии или пищеводного / желудочно-кишечного кровотечения – опасные для жизни осложнения. Их необходимо незамедлительно лечить:
- Жидкость при асците удаляется при помощи диуретиков. При большом количестве или неэффективности диуретиков ее можно слить через прокол.
- Воспаление в брюшной полости лечится антибиотиками.
- В случае энцефалопатии применяют стероиды и симптоматическое лечение в виде соответствующей диеты, дополненной витаминами группы В, витаминами С и К. При печеночной энцефалопатии необходимо снизить количество токсинов в крови – больной должен потреблять меньше белка с пищей. Можно снизить белковый обмен за счет увеличения потребления углеводов. Выведение аммиака из кишечника ускоряют с помощью лактулозы.
- Кровотечение из варикозно расширенных вен пищевода останавливают склеротерапией или наложением резиновых лигатур во время гастроскопии. Потеря крови компенсируется введением препаратов крови. Давление в варикозно расширенных венах и риск повторного кровотечения снижается с помощью лекарств.
Пациентам назначается диета с низким содержанием натрия – максимально 3 г в день.
Очень важный элемент профилактики осложнений при циррозе печени — поддержание физической формы. Рекомендуются плавание, ходьба и, по возможности, профессиональная деятельность. Это не только улучшает общее состояние организма, но и положительно влияет на психику.
Цирроз печени: прогноз излечения
Продолжительность жизни больных с запущенным циррозом печени значительно меньше, чем у здоровых людей. Каждый второй больной алкогольным циррозом печени умирает в течение 5 лет, если продолжает употреблять алкоголь. При присоединении дополнительных осложнений, умирают в этот период 3 из 4 больных. Вот почему важно, чтобы гастроэнтеролог или гепатолог вовремя распознал причины заболевания печени и назначил лечение, уменьшающее повреждение органа.
Каждый второй больной с асцитом и портальной гипертензией умирает в течение 2 лет. Если живот воспаляется, шансы на выздоровление продолжают снижаться: 50-90% таких больных умирают.
Наиболее частые причины смерти – печеночная недостаточность, кровотечения из варикозно расширенных вен пищевода и желудка, рак печени. Рак печени ежегодно развивается у 2-6% больных гепатитом С с циррозом печени.
Профилактика цирроза
Чтобы печень была здорова и справлялась со своими функциями, необходимо:
- ограничить употребление алкоголя;
- больше двигаться;
- изменить стиль питания – уменьшить потребление жиров и углеводов;
- минимизировать употребление антидепрессантов, антибиотиков, обезболивающих;
- соблюдать личную гигиену, мыть руки с мылом после прогулки на улице и перед едой;
- контролировать вес, пользоваться калькулятором калорий, чтобы не допустить ожирения;
- вакцинироваться против гепатита А и В.
Если уже поставлен диагноз цирроз печени, необходимо:
- Пройти гастроскопию с целью выявления варикоза вен в пищеводе или желудке и лечения при необходимости;
- Проверять показатели крови и проходить УЗИ печени каждые 3-6 месяцев, поскольку цирроз часто бывает предшественником рака печени.
Продолжение статьи
- Цирроз печени — причины;
- Признаки и симптомы цирроза;
- Лечение цирроза печени.