From Wikipedia, the free encyclopedia
| Abdominal aorta | |
|---|---|

Segments of the aorta, with both suprarenal and infrarenal abdominal aorta |
|

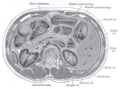
The abdominal aorta and its branches. |
|
| Details | |
| Source | Thoracic aorta |
| Branches | Celiac artery, superior mesenteric artery, inferior mesenteric artery, common iliac, and 6 others |
| Vein | Inferior vena cava |
| Identifiers | |
| Latin | Aorta abdominalis, pars abdominalis aortae |
| MeSH | D001012 |
| TA98 | A12.2.12.001 |
| TA2 | 4205 |
| FMA | 3789 |
| Anatomical terminology
[edit on Wikidata] |
In human anatomy, the abdominal aorta is the largest artery in the abdominal cavity. As part of the aorta, it is a direct continuation of the descending aorta (of the thorax).[1]
Structure[edit]
The abdominal aorta begins at the level of the diaphragm, crossing it via the aortic hiatus, technically behind the diaphragm, at the vertebral level of T12.[1] It travels down the posterior wall of the abdomen, anterior to the vertebral column. It thus follows the curvature of the lumbar vertebrae, that is, convex anteriorly. The peak of this convexity is at the level of the third lumbar vertebra (L3).
It runs parallel to the inferior vena cava, which is located just to the right of the abdominal aorta, and becomes smaller in diameter as it gives off branches. This is thought to be due to the large size of its principal branches. At the 11th rib, the diameter is 122mm long and 55mm wide and this is because of the constant pressure.[2] The abdominal aorta is clinically divided into 2 segments:
- The suprarenal abdominal or paravisceral segment, inferior to the diaphragm but superior to the renal arteries.
- The Infrarenal segment, inferior to the renal arteries and superior to the iliac bifurcation.
Branches[edit]
The abdominal aorta supplies blood to much of the abdominal cavity. It begins at T12 and ends at L4 with its bifurcation into the common iliac arteries[1] and usually has the following branches:
| Artery Branch | Vertebra | Type | Paired? | A/P | Description |
| inferior phrenic | T12 | Parietal | yes | post. | Originates above the celiac trunk, below the diaphragm. Passes upward and medially to the suprarenal gland, and crosses crus of diaphragm of corresponding side. Supplies diaphragm and gives superior suprarenal arteries. |
| celiac | T12 | Visceral | no | ant. | Large anterior branch |
| superior mesenteric | L1 | Visceral | no | ant. | Large anterior branch, arises just below celiac trunk |
| middle suprarenal | L1 | Visceral | yes | post. | Crosses crus of diaphragm laterally on each side; supplies the suprarenal gland. |
| renal | In between L1 and L2 | Visceral | yes | post. | Arises just below the superior mesenteric artery. Right renal artery passes deep to the inferior vena cava to right kidney; here it divides into branches. Left renal artery passes deep to the left renal vein. Divides in hilum of kidney. Both arteries give inferior suprarenal arteries and ureteral branches. |
| gonadal | L2 | Visceral | yes | ant. | Ovarian artery in females; testicular artery in males |
| lumbar | L1-L4 | Parietal | yes | post. | Four on each side that supply the abdominal wall and spinal cord. The fifth pair is the lumbar branches of the iliolumbar arteries. They pass deep to the crura on side of vertebral bodies and pass deep to the psoas major and quadratus lumborum to enter the space between the internal oblique and transversus abdominis muscles. Each artery gives off a small dorsal branch, which gives a spinal branch to the vertebral canal and then continues to supply the muscles of the back. |
| inferior mesenteric | L3 | Visceral | no | ant. | Large anterior branch |
| median sacral | L4 | Parietal | no | post. | Artery arising from the middle of the aorta at its lowest part. Represents the continuation of the primitive dorsal aorta; quite large in animals with tails but smaller in humans. |
| common iliac | L4 | Terminal | yes | post. | Branches (bifurcations) to supply blood to the lower limbs and the pelvis, ending the abdominal aorta |
The bifurcation (union) of the inferior vena cava is at L5 and therefore below that of the bifurcation of the aorta.
- inferior phrenic a.
- celiac a.
- left gastric a.
- splenic a.
- short gastric arteries (6)
- splenic arteries (6)
- left gastroepiploic a.
- pancreatic arteries
- common hepatic a.
- right gastric a.
- gastroduodenal a.
- right gastroepiploic a.
- superior pancreaticoduodenal a.
- right hepatic a.
- cystic a.
- left hepatic a.
- superior mesenteric a.
- inferior pancreaticoduodenal a.
- jejunal and ileal arteries
- middle colic a.
- right colic a.
- ileocolic a
- anterior cecal a.
- posterior cecal a. – appendicular a.
- ileal a.
- colic a.
- middle suprarenal a.
- renal a.
- testicular or ovarian a.
- four lumbar arteries
- inferior mesenteric a.
- left colic a.
- sigmoid arteries (2 or 3)
- superior rectal a.
- median sacral a.
- common iliac a.
- external iliac a.
- internal iliac a.
Relations[edit]
The abdominal aorta lies slightly to the left of the midline of the body. It is covered, anteriorly, by the lesser omentum and stomach, behind which are the branches of the celiac artery and the celiac plexus; below these, by the lienal vein (splenic vein), are the pancreas, the left renal vein, the inferior part of the duodenum, the mesentery, and the aortic plexus.
Posteriorly, it is separated from the lumbar vertebrae and intervertebral fibrocartilages by the anterior longitudinal ligament and left lumbar veins.
On the right side it is in relation above with the azygos vein, cisterna chyli, thoracic duct, and the right crus of the diaphragm—the last separating it from the upper part of the inferior vena cava, and from the right celiac ganglion; the inferior vena cava is in contact with the aorta below.
On the left side are the left crus of the diaphragm, the left celiac ganglion, the ascending part of the duodenum, and some coils of the small intestine.
A 3D illustration of the abdominal aorta at the iliac junction
Relationship with inferior vena cava[edit]
The abdominal aorta’s venous counterpart, the inferior vena cava (IVC), travels parallel to it on its right side.
- Above the level of the umbilicus, the aorta is somewhat posterior to the IVC, sending the right renal artery travelling behind it. The IVC likewise sends its opposite side counterpart, the left renal vein, crossing in front of the aorta.
- Below the level of the umbilicus, the situation is generally reversed, with the aorta sending its right common iliac artery to cross its opposite side counterpart (the left common iliac vein) anteriorly.
Collateral circulation[edit]
The collateral circulation would be carried on by the anastomoses between the internal thoracic artery and the inferior epigastric artery; by the free communication between the superior and inferior mesenterics, if the ligature were placed between these vessels; or by the anastomosis between the inferior mesenteric artery and the internal pudendal artery, when (as is more common) the point of ligature is below the origin of the inferior mesenteric artery; and possibly by the anastomoses of the lumbar arteries with the branches of the internal iliac artery.
Clinical significance[edit]
Aneurysm[edit]
Additional images[edit]
-
Contrast enhanced MRA of the abdominal aorta demonstrating normal paired arteries.
-
The celiac artery and its branches; the stomach has been raised and the peritoneum removed.
-
Transverse section through the middle of the first lumbar vertebra, showing the relations of the pancreas.
-
CT scan showing the liver and a kidney
-
A transverse contrast enhanced CT scan demonstrating an abdominal aortic aneurysm of 4.8 by 3.8 cm
-
Abdominal aorta
-
Abdominal aorta ultrasound
See also[edit]
- Cardiovascular system
- Nutcracker syndrome
- Aortocaval compression syndrome
References[edit]
- ^ a b c
Lech, Christie; Swaminathan, Anand (November 2017). «Abdominal aortic emergencies». Emergency Medicine Clinics of North America. 35 (4): 847–867. doi:10.1016/j.emc.2017.07.003. PMID 28987432. - ^
Jim, Jeffrey; Thompson, Robert W. «Clinical features and diagnosis of abdominal aortic aneurysm». UpToDate. - ^
Jang, Timothy (28 August 2017). «Bedside ultrasonography evaluation of abdominal aortic aneurysm—technique». Medscape.
External links[edit]
- UCC
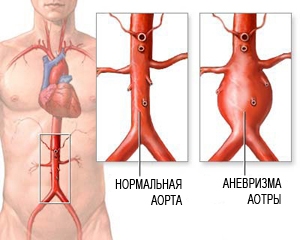
Аневризма брюшного отдела аорты — это расширение и истончение стенок самого главного сосуда тела человека. Это грозное заболевание поначалу себя никак не проявляет. При прогрессировании болезни и отсутствии своевременного лечения, может случиться разрыв аорты, и как следствие, массивное кровотечение, которое нередко заканчивается летальным исходом. Своевременное обращение к специалисту, качественная консультативная, диагностическая и хирургическая помощь позволяет предотвратить прогрессирование заболевания и обеспечить профилактику опасного для жизни осложнения — разрыва аневризмы.
Что такое аорта
Аорта — самый большой сосуд в организме человека, который уносит кровь от сердца к органам и конечностям. Верхний отдел аорты проходит внутри грудной клетки, этот отдел называется грудной аортой. Нижняя часть находится в брюшной полости и называется брюшной аортой. Она доставляет кровь к нижней части тела. В нижней части живота брюшная аорта делится на два крупных сосуда — подвздошные артерии, которые несут кровь к нижним конечностям.
Стенка аорты состоит из трех слоев: внутренний (интима), средний (медиа), наружный (адвентиция).
Аневризма аорты брюшной полости
Чем опасна аневризма аорты
Аневризма аорты представляет большой риск для здоровья, так как она может разорваться. Разорванная аневризма может вызвать массивное внутреннее кровотечение, которое, в свою очередь, приводит к шоку или смертельному исходу.
Аневризма аорты брюшной полости может вызывать и другие серьезные проблемы для здоровья. В мешке аневризмы часто формируются сгустки крови (тромбы) или происходит отрыв частей аневризмы, которые с током крови продвигаются по ветвям аорты к внутренним органам и конечностям. Если один из кровеносных сосудов становится блокированным, это может вызывать выраженную боль и приводить к гибели органа или потери нижней конечности. К счастью, если диагностировать аневризму аорты на ранних стадиях, то лечение может быть своевременным, безопасным и эффективным.
Виды аневризм аорты
Выделяют «истинную» и «ложную» аневризмы аорты. Истинная аневризма развивается вследствие постепенного ослабления всех слоев стенки аорты. Ложная аневризма, как правило, является результатом травмы. Она формируется из соединительной ткани, окружающей аорту. Полость ложной аневризмы заполняется кровью через возникшую в стенке аорты трещину. Сами стенки аорты в формировании аневризмы не участвуют.
В зависимости от формы выделяют:
- мешотчатую аневризму — расширение полости аорты только с одной стороны;
- веретенообразную (фузиформную) аневризму — расширение полости аневризмы со всех сторон;
- смешанную аневризму — сочетание мешотчатой и веретенообразной форм.
Причины и факторы риска развития аневризмы брюшной аорты
Причины развития аневризм брюшной аорты весьма разнообразны. Самой частой причиной развития аневризмы является атеросклероз. На долю атеросклеротических аневризм приходится 96% от общего числа всех аневризм. Помимо этого заболевание может быть как врожденными (фибромускулярная дисплазия, кистозный медионекроз Эрдгейма, синдром Марфана и др.), так и приобретенным (воспалительные и невоспалительные). Воспаление аорты возникает при внедрении различных микроорганизмов (сифилис, туберкулез, сальмонеллёз и пр.) или как результат аллергическо-воспалительного процесса (неспецифический аортоартериит). Невоспалительные аневризмы наиболее часто развиваются при атеросклеротическом поражении аорты. Реже являются результатом травмы её стенки.
Факторы риска развития аневризмы
- Артериальная гипертензия;
- Курение;
- Наличие аневризм у других членов семьи. Что свидетельствует о роли наследственного фактора в развитии этого заболевания;
- Пол: мужчины в возрасте старше 60 лет (у женщин аневризмы брюшного отдела аорты возникают реже).
Симптомы и признаки аневризмы брюшной аорты
У большинства пациентов аневризмы брюшной аорты протекают без каких-либо проявлений и являются случайной находкой при обследованиях и операциях по другому поводу.
- Ощущение пульсации в животе, подобной сердцебиению, неприятное ощущение тяжести или распирания.
- Тупая, ноющая боль в животе, в области пупка, чаще слева.
Важное значение имеют косвенные признаки аневризмы брюшной аорты:
- Абдоминальный синдром. Проявляется появлением отрыжки, рвоты, неустойчивого стула или запоров, отсутствием аппетита и похуданием;
- Ишиорадикулярный синдром. Проявляется болями в пояснице, нарушениями чувствительности и расстройствами движений в нижних конечностях;
- Синдром хронической ишемии нижних конечностей. Проявляется в появлении боли в мышцах нижних конечностей при ходьбе, иногда в покое, похолодания кожи нижних конечностей;
- Урологический синдром. Проявляется болями и тяжести в пояснице, нарушением мочеиспускания, появлением крови в моче.
Предвестниками разрыва может быть усиление болей в животе.
При разрыве аневризмы, пациент внезапно ощущает усиление или появлении боли в животе, иногда «отдающую» в поясницу, паховую область и промежность, а также выраженную слабость, головокружение. Это симптомы массивного внутреннего кровотечения. Развитие такой ситуации опасно для жизни! Пациенту нужна экстренная медицинская помощь!
Диагностика аневризм брюшной аорты
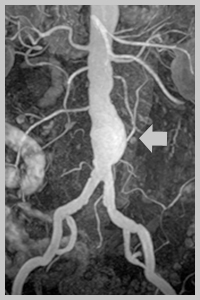
Методы диагностики аневризмы брюшной аорты
- Компьютерная томография в ангиорежиме;
- Магнитно-резонансная томография в ангиорежиме;
- Рентгенконтрастная аорто- и ангиография;
- Ультразвуковое дуплексное или триплексное ангиосканирование брюшной аорты.
При необходимости исследуется брюшной и грудной отдел аорты.
Методы лечения аневризмы аорты
Существует несколько методик лечения аневризмы аорты. Важно знать преимущества и недостатки каждой из этих методик. Подходы к лечению аневризм брюшного отдела аорты:
Наблюдение за пациентом в динамике
При размере аневризмы менее 4,5 см. в диаметре пациенту рекомендовано наблюдение сосудистого хирурга, т. к. риск операции превышает риск разрыва аневризмы аорты. Таким пациентам должны проводится повторные ультразвуковые исследования и/или компьютерная томография не реже 1 раза в 6 месяцев.
При диаметре аневризмы более 5 см. хирургическое вмешательство становится предпочтительным, так как с увеличением размеров аневризмы повышается риск разрыва аневризмы.
Если размер аневризмы увеличивается более чем на 1 см. в год, риск разрыва возрастает и хирургическое лечение также становиться предпочтительным.
Открытое хирургическое вмешательство: резекция аневризмы и протезирование аорты
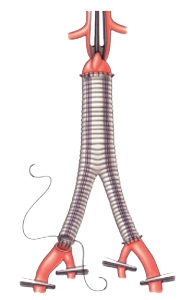
Операция выполняется под общим наркозом. Суть операции в удалении аневризматического расширения и замещение его синтетическим протезом. Средний показатель смертности при открытых вмешательствах составляет 3-5 %. Однако, может быть выше при вовлечении в аневризму почечных и/или подвздошных артерий, а также в силу имеющейся у пациента сопутствующей патологии. Наблюдение в послеоперационном периоде осуществляется один раз в год. Отдаленные результаты лечения хорошие.
Эндоваскулярное протезирование аневризма аорты: установка стент-графта
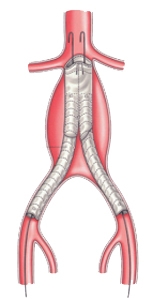
В конечном счете аневризма «выключается» из кровотока и риск ее разрыва становится маловероятным. После эндопротезирования аорты пациент наблюдается в стационаре 2-4 дня и выписывается.
Эта методика позволяет снизить частоту ранних осложнений, сократить сроки пребывания пациентов в стационаре и уменьшить показатель смертности до 1-2%. Наблюдение в послеоперационном периоде осуществляется каждые 4-6 месяцев с использованием ультразвуковых методик, КТ-ангиографии, рентгенконтратной ангиографии. Эндоваскулярный метод лечения, безусловно, менее травматичный. Ежегодно, только в США, проводится около 40 000 подобных операций.
Таким образом, выбор методики лечения аневризмы брюшного аорты основывается на индивидуальных особенностях пациента.
Аневризма брюшной аорты.
Введение
Аневризма аорты довольно распространенное заболевание, которое встречается примерно у 1 из 20 людей старше 65 лет. Разрыв аневризмы часто заканчивается смертельным исходом. Хирургическим путем можно заменить пораженный участок аорты искусственным сосудистым протезом и предотвратить опасное осложнение.
Что такое аорта?
Аорта – это самая большая артерия в организме человека. Кровь в аорту поступает из сердца, затем, через многочисленные артериальные ветви, ко всем органам человека. Аорта отходит от сердца вверх, образует дугу, затем опускается вниз, проходя в грудной полости (грудная аорта) и в животе (брюшная аорта).

Аневризма брюшной аорты
Разрыв аневризмы
Что такое аневризма аорты?
Аневризма аорты – это расширение участка аорты или выпячивание ее стенки.
Чаще встречается аневризма аорты, проходящей в животе (аневризма брюшной аорты). Реже поражается аорта, проходящая в грудной клетке (аневризма грудной аорты).
Стенка аорты в области аневризмы гораздо слабее, чем в норме, поэтому она может не выдерживать давления крови изнутри. Это может привести к разрыву аневризмы.
Риск этого осложнения зависит от размера аневризмы.
- Если диаметр аневризмы больше 5 см, то у 25 пациентов из 100 наступает разрыв в течение 8-9 лет. Риск возрастает с увеличением размера аневризмы.
- В некоторых случаях, при небольшом размере аневризмы, операция может не потребоваться в настоящий момент, однако в этом случае необходимо каждые 6 месяцев проходить обследование.
Симптомы
У большинства пациентов аневризма аорты может развиваться несколько лет, прежде чем появятся какие-либо признаки заболевания (симптомы). Проявления аневризмы зависят от того, какой отдел аорты поражен. При аневризме брюшной аорты встречаются следующие симптомы:
- Ощущение пульсации в животе
- Тупая боль в животе
- Боль в спине
Осложнения
Если происходит разрыв аневризмы, появляется резкая боль в животе и в спине. Разрыв аневризмы приводит к сильному внутреннему кровотечению, которое заканчивается летальным исходом, если не выполнена экстренная операция.
Причины развития аневризм
Основная причина образования аневризм – атеросклероз. Это заболевание, при котором происходит отложение холестерина, кальция и фиброзной ткани в стенке артерии (атеросклеротическая бляшка), что приводит к ее ослаблению и выпячиванию.
Существует несколько факторов риска развития атеросклероза, и образования аневризм:
- Пол (мужчины более предрасположены к развитию аневризм аорты)
- Курение
- Возраст — аневризма чаще развивается в старшем возрасте – особенно после 55 лет
- Наследственность
- Высокое артериальное давление (выше 140/80 мм рт ст)
- Отсутствие физических нагрузок
- Избыточный вес
Гораздо реже причинами аневризм аорты являются:
- Травма (например, при автодорожных происшествиях)
- Инфекции (сифилис)
- Редкие врожденные заболевания (при синдроме Марфана часто встречаются аневризмы грудной аорты)
Диагноз
Часто диагноз ставится уже при сборе жалоб и осмотре (когда врач чувствует пульсирующее образование в животе пациента). При подозрении на наличие аневризмы аорты выполняют следующие исследования:
- Ультразвуковое исследование (УЗИ)
- Компьютерную томографию (КТ)
- Рентгенконтрастная ангиография
Лечение
Выбор лечения аневризмы зависит от наличия симптомов и размера аневризмы.
Экстренная операция необходима при разрыве аневризмы. Такие операции сопровождаются гораздо большим риском для пациента, чем при плановых операциях, когда есть возможность полностью обследовать пациента и тщательно подготовить к хирургическому вмешательству.
При атеросклерозе поражается не только аорта, но и другие артерии, в частности артерии сердца (коронарные артерии) и сонные артерии, кровоснабжающие головной мозг. Поэтому прежде чем выполнять операцию по поводу аневризмы аорты в центре сердечно-сосудистой хирургии имени А.Н.Бакулева производится тщательное обследование всех сосудистых бассейнов, чтобы свести риск операции к минимуму.
Операция заключается в замещении пораженного участка аорты искусственным сосудистым протезом.

Эндоваскулярные вмешательства при аневризмах брюшной аорты
Наряду с традиционными операциями при аневризмах брюшной аорты, может быть применен новый метод лечения – эндопротезирование аорты. Метод заключается в том, что через небольшой прокол артерии на бедре, в аорту вводится длинная узкая трубка называемая катетером. Через катетер вводится специальный сосудистый протез, который изнутри фиксируется к нормальным отделам аорты выше и ниже месторасположения аневризмы.
Данный метод лечения является миниинвазивным, то есть гораздо легче переносится пациентом, короче период восстановления после операции – всего 2-3 дня. Однако его можно применить не во всех случаях.

Эндопротезирование аневризмы брюшной аорты
Профилактика
- Отказ от курения
- Контроль артериального давления
- Активный образ жизни
- Необходимо избавиться от лишнего веса
В институте коронарной и сосудистой хирургии имени А.Н.Бакулева имеется большой опыт лечения аневризм аорты. Ежегодно выполняется более 100 операций открытым или эндоваскулярным методами и при этом достигнуты очень хорошие результаты – летальность не превышает 1%, частота других осложнений минимальна. Опытные специалисты после тщательного обследования предложат оптимальную программу лечения и помогут Вам справиться с этим грозным, но излечимым заболеванием.
Осложнения и последствия
Аневризма аорты брюшной полости очень опасна – и, в первую очередь, тем, что долго не обнаруживает себя какими либо симптомами. Однако, вопреки мнению многих, отсутствие симптомов вовсе не означает, что опасности нет. Самое опасное осложнение – разрыв сосуда, может возникнуть и без предварительных признаков заболевания.
Аневризма способна разрываться по таким причинам:
- при отсутствии адекватного лечения (если доктор настаивает на операции, то её обязательно необходимо сделать, иначе под угрозой окажется жизнь пациента);
- во время физической нагрузки, которая категорически противопоказана всем больным с аневризмой;
- при повышенном кровяном давлении;
- при употреблении продуктов, повышающих газообразование в кишечнике;
- при усугублении атеросклеротических изменений в сосудах, при прогрессирующем туберкулезе или сифилисе.
Кроме разрыва, могут случаться и другие осложнения, которые гораздо менее опасны:
- частые диспепсические расстройства;
- нарушения мочеиспускания, боли в области проекции почек;
- нарушения чувствительности, парезы;
- повышенная степень тромбообразования, ишемия.
Разрыв аневризмы аорты брюшной полости
Аневризма может осложниться разрывом, который сопровождается сильнейшим кровотечением, коллаптоидным и шоковым состоянием, острой недостаточностью сердечной деятельности.
Нарушенная сосудистая стенка – аневризма – может прорываться в полости перикарда или плевры, в полость пищевода, в систему верхней полой вены, в брюшную полость. Состояние больного во всех случаях разрыва резко критическое: оно может сочетаться с синдромом верхней полой вены, гемоперикардом и гемотораксом, тампонадой сердца, а также с любым внутренним кровотечением.
Если внутри аневризмы находились тромбы, то их отрыв приводит к клинике острого сосудистого тромбоза. Наблюдается посинение и боль в пальцах конечностей, кровоизлияния по типу ливедо, невозможность ходить. Если тромб проходит в почечные артерии, то возникает повышение артериального давления по риноваскулярному типу, а также почечная недостаточность.
При попадании тромба в артерии мозга развивается острый инсульт.
Аневризма грудной аорты, расслаивающая аневризма.
Что такое аневризма грудной аорты?
Аорта – это самая большая артерия организма человека, по которой кровь поступает из сердца во все остальные органы человека. Часть аорты, которая проходит в грудной клетке называется грудной аортой. При некоторых заболеваниях нарушается строение стенки аорты, диаметр ее увеличивается – это называется аневризма аорты. Примерно 25% всех аневризм приходится на грудной отдел, остальные 75% приходятся на брюшной отдел аорты.
|
|
|
|
Аневризма аорты |
Грудная аорта |
Среди аневризм отдельно выделяют расслоение аорты (расслаивающая аневризма аорты). Это заболевание возникает на фоне врожденного или приобретенного нарушения строения стенки аорты, а так же повышенного артериального давления. При этом в образовавшийся разрыв внутреннего слоя аорты прорывается поток крови и расслаивает стенку аорты, в результате чего образуется ложный ход. Расслоение может возникать в грудном отделе аорты и распространяться по всей аорте, нарушая кровоток в артериях нижних конечностей, почек, спинного мозга и других органах.
Важно помнить, что наличие аневризмы связано с риском разрыва аорты, и возникновением опасного для жизни кровотечения.
Если происходит разрыв аневризмы грудной аорты, то только 20-30% пациентов выживают, даже если они быстро доставлены в больницу. Поэтому важно распознать и начать лечение на ранних стадиях формирования аневризмы аорты.
Каковы признаки (симптомы) аневризмы грудной аорты?
К сожалению, примерно в половине случаев, признаки заболевания на ранних стадиях отсутствуют. Симптомы зависят от того, где расположена аневризма, каковы ее размеры, наличия или отсутствия расслоения аорты. Возможны следующие жалобы:
- Боль в спине, шее, нижней челюсти
- Боль в грудной клетке
- Кашель, осиплость голоса, затрудненное дыхание
Иногда могут возникать признаки сердечной недостаточности из-за нарушения работы сердца.
Симптомы расслоения аорты появляются внезапно. Например, выраженная раздирающая боль в грудной клетке и в спине. Очень важно немедленно обратиться к врачу при появлении подобных симптомов. Промедление может привести к развитию опасных для жизни осложнений.
Каковы причины развития аневризм грудной аорты
Одной из основных причин является атеросклероз. Это заболевание, при котором происходит отложение скоплений холестерина, кальция и фиброзной ткани в стенке аорты (атеросклеротическая бляшка), что приводит к ее ослаблению.
Существует несколько факторов риска развития атеросклероза, и образования аневризм:
- Пол (мужчины более предрасположены к развитию аневризм аорты)
- Курение
- Возраст — аневризма чаще развивается в старшем возрасте – особенно после 55 лет
- Наследственность
- Высокое артериальное давление (выше 140/80 мм рт ст)
- Отсутствие физических нагрузок
- Избыточный вес
Некоторые другие заболевания могут приводить к нарушению строения стенки аорты:
- Синдром Марфана
- Сифилис
- Туберкулез
Травма, например полученная при автомобильной катастрофе, так же может являться причиной развития аневризм аорты.
Какие исследования необходимо выполнить для подтверждения диагноза?
- Рентгенография грудной клетки
- Эхокардиография
- Магниторезонансная томография
- Компьютерная томография
- Ангиография
Мультиспиральная компьютерная томография.
Аневризма грудной аорты.
Как лечат аневризмы грудной аорты?
Наблюдение.
Если аневризма небольших размеров, врач может рекомендовать динамическое наблюдение. Это означает, что каждые 6 месяцев необходимо проходить обследование. Если аневризма не увеличивается, и ее форма не изменяется, то проводят лечение, направленное на снижение артериального давления и устранение факторов риска прогрессирования атеросклероза.
Однако, если аневризма больших размеров или быстро увеличивается, проявляется клинически, необходимо активное лечение чтобы предотвратить разрыв аорты.
Хирургическое лечение.
Операция заключается в замещении пораженного участка аорты искусственным кровеносным сосудом – протезом аорты. После операции может потребоваться от 7 – 10 дней до 1 месяца на восстановление. Это зависит от характера перенесенной операции, а так же наличия сопутствующих заболеваний сердца, легких, почек.

Операция резекция аневризмы и протезирование аорты
Эндоваскулярные методы лечения аневризм грудной аорты.
Помимо открытой операции, при соблюдении ряда условий (расположение аневризмы, ее форма) может применяться методика эндопротезирования. Метод заключается в том, что через небольшой прокол артерии на бедре, в аорту вводится длинная узкая трубка называемая катетером. Через катетер вводится специальный сосудистый протез, который изнутри фиксируется к нормальным отделам аорты выше и ниже месторасположения аневризмы.
Данный метод лечения является миниинвазивным, то есть гораздо легче переносится пациентом, короче период восстановления после операции – всего 2-3 дня. Однако его можно применить не во всех случаях и отдаленные результаты этой методики изучаются.

Эндопротезирование аневризмы грудной аорты
Несмотря на всю серьезность заболевания, результаты лечения аневризм грудной аорты в НЦ ССХ им. А.Н. Бакулева обнадеживающие. В нашем центре накоплен большой опыт лечения данной патологии, что позволяет выполнять безопасные оперативные вмешательства практически при любых типах аневризм аорты.
Атеросклероз сонных артерий, инсульт, транзиторные ишемические атаки (ТИА).
Что такое атеросклероз сонных артерий?
Атеросклероз сонных артерий, это заболевание, при котором имеется сужение или полное перекрытие крупных кровеносных сосудов на шее, называемых сонными артериями. Сонные артерии отходят от аорты, затем проходят на шее, и далее, в полость черепа, неся кровь к головному мозгу.
Атеросклероз сонных артерий чаще развивается у пожилых людей. Только 1 процент взрослых в возрасте 50-59 лет имеет значительное сужение сонных артерий, но в возрасте старше 75 лет уже 10 процентов пациентов имеют это заболевание.
В норме артерии имеют гладкую и ровную поверхность изнутри. Но при атеросклерозе в стенке артерии откладывается рыхлая субстанция, состоящая из холестерина, кальция и фиброзной ткани, образуя атеросклеротическую бляшку, которая и суживает просвет сосуда. Атеросклеротическая бляшка может расти, значительно изменяя нормальный ток крови по артерии. Кроме того, ее поверхность может разрушаться, в результате чего мельчайшие кусочки содержимого бляшки отрываются и закрывают сосуды головного мозга. Это ведет к развитию инсульта.

Риск развития атеросклероза можно значительно снизить, если отказаться от курения. Кроме того необходимо:
- Вести активный образ жизни (регулярные физические упражнения)
- Соблюдать диету с низким потреблением холестерина
- Контролировать свой вес
Если у вас сахарный диабет, повышенный уровень артериального давления, холестерина в крови, необходимо принять ряд дополнительных мер для снижения риска развития атеросклероза.
Каковы симптомы заболевания?
Атеросклероз сонных артерий может никак не проявляться на ранних стадиях. К сожалению, очень часто первым проявлением этого заболевания является инсульт. Однако у ряда пациентов, развитию инсульта предшествуют, так называемые транзиторные ишемические атаки (ТИА). При этом появляются временные симптомы нарушения мозгового кровоснабжения (продолжительностью от нескольких минут до 1 часа):
- Ощущение слабости, онемения или покалывания на одной половине тела, например, в правой руке и ноге
- Невозможность контролировать движения в руке или ноге
- Потеря зрения на один глаз
- Невозможность внятно говорить
Эти симптомы обычно полностью проходят в течение 24 часов. Однако, вы не должны игнорировать их.
Появление вышеописанных симптомов означает, что имеется очень высокий риск развития инсульта. Необходимо немедленно обратиться к врачу. Если подобные симптомы не проходят в течение нескольких часов, то это говорит о развитии инсульта. Необходимо немедленно обратиться к врачу.
Какие исследования необходимо выполнить?
Во время беседы врачу следует рассказать о ваших жалобах, а так же о том курите вы или нет, и бывают ли у вас подъемы артериального давления.
Так же врач поинтересуется, когда и как часто появляются ваши жалобы. При осмотре, врач при помощи фонендоскопа прослушает область над сонными артериями, так как при прохождении крови через суженный сосуд появляется шум.
Для подтверждения наличия атеросклероза сонных артерий выполняется специальное исследование — дуплексное сканирование. В большинстве случаев этого исследования бывает достаточно, чтобы определить насколько поражены артерии и выбрать метод лечения. Однако в ряде случаев необходимо выполнить компьютерную томографию (КТ), магнитнорезонансную томографию (МРТ), или ангиографическое исследование.
Ангиографическое исследование. Стрелками обозначены области стенозов внутренней и наружной сонных артерий

Лечение.
Выбор метода лечения производится на основе данных о степени поражения сонных артерий, наличия или отсутствия симптомов, так же учитывается общее состояние пациента. На ранних стадиях, специалист может порекомендовать медикаментозное лечение и изменение образа жизни.
При наличии сопутствующих заболеваний, при которых ускоряется развитие атеросклероза, будут даны дополнительные рекомендации. Например, при диабете, необходимо контролировать нормальный уровень сахара крови. Если имеется повышенное артериальное давление, врач назначит лекарственные препараты для его нормализации. Если вы курите, необходимо бросить. Если повышен уровень холестерина крови, необходимо соблюдать специальную диету, иногда назначают специальные препараты (статины) для снижения уровня холестерина.
Хирургическое лечение.
Если имеется значительное поражение сонных артерий, может потребоваться хирургическое лечение. Признаками серьезного заболевания являются транзиторные ишемические атаки, недавно перенесенный инсульт. Однако у значительного числа больных жалобы могут отсутствовать даже при очень тяжелом поражении сонных артерий.
Хирургическая операция заключается в удалении атеросклеротической бляшки. Эта процедура называется каротидная эндартерэктомия.

Удаление атеросклеротической бляшки (каротидная эндартерэктомия)
Как показывает наш опыт, эта операция, в руках опытных специалистов, достаточно безопасна и, как правило, не сопровождается осложнениями.
Эндоваскулярные методики.
Наряду с традиционными операциями при атеросклерозе сонных артерий, могут быть применены более новые методы лечения. К ним относится баллонная ангиопластика и стентирование.
Метод заключается в том, что через небольшой прокол артерии на бедре или плече, в просвет сонной артерии вводится длинная узкая трубка называемая катетером. Катетер проводят к месту сужения сосуда, где устанавливают специальное металлическое устройство – стент. Стент расширяет просвет артерии и служит каркасом, который поддерживает нормальную проходимость сосуда.
Стентирование внутренней сонной артерии

В настоящее время данную методику применяют в основном у пациентов с выраженными сопутствующими заболеванимя (например сердечная недостаточность), для которых обычная хирургическая операция связана с высоким риском осложнений.
Что нужно предпринять чтобы оставаться здоровым?
Изменение стиля жизни может остановить прогрессирование атеросклероза сонных артерий. Первый шаг — необходимо бросить курить. Борьба с ожирением, регулярные физические упражнения и диета с низким содержанием холестерина могут значительно снизить риск развития атеросклероза.
Высокое артериальное давление и заболевания кровеносных сосудов почек.
Какая связь между высоким артериальным давлением и заболеваниями сосудов почек?
Для начала коротко ознакомимся с анатомией и физиологией почек. Почки получают кровь из почечных артерий, отходящих непосредственно от аорты – главного сосуда нашего организма. Кровь, проходя через почки, очищается от шлаков и по другим сосудам – почечным венам возвращается в общий кровоток. Шлаки фильтруется, и выводятся из организма с мочой. Кроме этой крайне важной функции почки также участвуют в регулировании кровяного давления с помощью специального гормона, называемого ренином. Выработка этого гормона зависит от почечного кровотока. Причём связь эта обратная, т.е. выброс ренина увеличивается при уменьшении почечного кровотока. В условиях сужения почечной артерии (стеноз) или образования кровяного сгустка в почечных венах (тромбоз почечных вен встречается крайне редко) нарушается кровоток в почках, и, соответственно функция почек. Вследствие этого у Вас может развиться высокое артериальное давление. Без лечения эти состояния могут привести к почечной недостаточности.

Каковы признаки заболевания?
Сначала признаки заболевания могут отсутствовать. Поражения почечных артерий развиваются медленно и прогрессируют в течение долгого времени. Одним из первых признаков заболевания является высокое артериальное давление. Есть множество причин приводящих к артериальной гипертензии, большинство из которых не связаны с поражением почечных сосудов. В пользу вовлечения сосудов почек может говорить высокое, трудно поддающееся обычному лечению высокое артериальное давление.
При тромбозе почечной вены, ее просвет закрывается сгустком крови, нарушается отток крови из почки. Признаками этого могут являться:
- боль в пояснице, отдающая в ногу
- кровь в моче
- белок в моче
- увеличение размера почки
- лихорадка, тошнота, рвота
- высокое артериальное давление
- внезапный отёк ног
- затруднение дыхания
Что является причиной заболевания?
Основной причиной сужения (стеноза), почечных артерий является атеросклероз. Внутренняя поверхность артерии в норме гладкая и свободно проходима, но с возрастом в стенках артерии образуются так называемые атеросклеротические бляшки – скопление холестерина, суживающее их просвет. Это приводит к нарушению кровообращения в почке, и, как упоминалось выше, к повышению артериального давления.
Увеличению вероятности развития атеросклероза, его быстрому прогрессированию, а также раннему проявлению болезни способствуют следующие факторы:
- Курение
- Сахарный диабет
- Высокий уровень холестерина в крови
- Высокое артериальное давление
- Избыток массы тела
- Наличие случаев сердечно-сосудистых заболеваний в семье
Другие причины поражения почечных артерий:
— фибромускулярная дисплазия
— аневризмы почечных артерий
— расслоение интимы почечных артерий и др..
Нефротический синдром (состояние, при котором большое количество белка, называемого альбумином, теряется с мочой) — самая частая причина тромбоза почечной вены. Другие причины тромбоза почечной вены – это повреждение вены, инфекции, или опухоли.
Какие исследования необходимы для подтверждения диагноза?
После опроса и общего осмотра Ваш врач может порекомендовать следующие исследования:
Ультразвуковое исследование
Ультразвуковое исследование позволяет определить состояние кровеносных сосудов и внутренних органов, используя высокочастотные звуковые волны. С помощью этого метода врач может определить локализацию и степень сужения почечных сосудов, свойства атеросклеротической бляшки, характер кровотока, а также определить размеры почек.
Ангиография
Ангиография – это инвазивный, но более точный метод определения месторасположения и степени сужения или закупорки просвета сосуда. Через небольшой катетер, проведённый к почечным сосудам вводится контрастное вещество. С помощью рентгеновских лучей получают изображение сосудов на экране. Само контрастное вещество выделяется через почки, что иногда может повлиять на их функцию. Это требует осмысленного подхода, особенно у лиц с нарушением функции почек. Очень важно отметить, что в современных условиях часто есть возможность устранить сужение прямо при проведении ангиографического исследования с помощью специальных баллонов и стентов — устройств, удерживающих сосуды в расширенном состоянии.
Компьютерная томоангиография и магнитно-резонансная ангиография
Эти два методы, при помощи рентгеновских лучей и магнитного поля соответственно, создают детальные трехмерные изображения сосудов, а также послойное изображение внутренних органов.
Радионуклидное исследование
Это метод, позволяющий с помощью специального радиоактивного вещества и специальной камеры проанализировать почечный кровоток и функцию почки.
Лечение.
Изменение образа жизни
Несомненно, очень важным этапом лечения является изменение образа жизни. В связи с этим Ваш врач может рекомендовать следующее:
- бросить курить, если Вы курильщик
- оптимизировать вес, диету и режим физических нагрузок
- постоянно контролировать и корректировать уровень артериального давления
- управлять уровнем сахара в крови при помощи соответствующей диеты и лекарственных препаратов, если Вы страдаете сахарным диабетом
Медикаментозное лечение
Как на дооперационном, так и в послеоперационном периоде, для сохранения и улучшения эффекта от операции, врач может назначить Вам медикаментозное лечение, которое направлено на уменьшение вязкости крови, нормализацию уровня холестерина, глюкозы, водно-электролитного баланса крови, снижение артериального давления.
Хирургическое лечение
Существует несколько методик хирургического лечения сужения почечных сосудов.
Эндартерэктомия, когда сосудистый хирург через разрез на почечной артерии удаляет суживающие её просвет атеросклеротические бляшки, восстанавливая проходимость сосуда. Затем ушивает разрез на артерии.
Протезирование, когда хирург замещает участок суженной почечной артерии Вашей собственной веной или специальным сосудистым протезом из искусственного материала.
Шунтирование, когда создается обходной путь для кровотока в обход закупоренного участка сосуда.
Ангиопластика и стентирование
Это сравнительно новые, но многообещающие методы лечения сужения сосудов, в частности почечных. Как уже упоминалось, процедура может быть выполнена во время ангиографического исследования. Для этого через маленькие проколы на бедре или в подмышечной области проводятся специальные катетеры к Вашим почечным артериям. На конце катетера находится крошечный баллончик. При раздувании его в месте сужения сосуда, происходит раздавливание атеросклеротической бляшки и прижатие её к стенке артерии, таким образом, расширяя суженный участок. Эта процедура называется баллонной ангиопластикой. Часто для закрепления эффекта и сохранения просвета в расширенном состоянии ангиопластика может быть дополнена стентированием – постановкой специального металлического устройства, стента, в суженный участок артерии.

При внезапной закупорке почечной артерии или вены, врач может рекомендовать процедуру, названную тромболизисом. Она может быть выполнена во время ангиографического исследования. Во время этой процедуры через катетер, подведённый к почечным сосудам вводится специальное вещество растворяющее кровяной сгусток, после чего восстанавливается просвет сосуда. К сожалению, эту процедуру удается выполнить далеко не всегда, а лишь в первые несколько часов после того как наступила закупорка сосуда.
Выбор метода лечения сужения почечных сосудов зависит от многих факторов: локализации, протяжённости поражения, возраста, сопутствующих заболеваний, давности поражения, функции почек и т.д. В НЦССХ им. А.Н.Бакулева накоплен огромный опыт лечения поражений почечных артерий. Широко применяются все известные на сегодняшний день методики лечения. Окончательный выбор метода лечения производится после полного анализа всех данных клинических, лабораторных и инструментальных методов исследования, что позволяет в большинстве случаев добиться положительных результатов лечения.
Заболевания аорты и периферических артерий.
Что такое заболевания аорты и периферических артерии?
Прежде всего, в двух словах ознакомимся с анатомией. Аорта, главная артерия нашего организма, приблизительно на уровне пупка делится на ветви – общие подвздошные артерии, которые в свою очередь делятся на наружные и внутренние подвздошные артерии. Примерно на уровне паховой складки наружные подвздошные артерии переходят в бедренные артерии. Продолжением бедренных артерий являются подколенная артерия и артерии голени. Множество более мелких ветвей, отходящих от этих артерий, несут кровь и питают всю ногу. Когда нарушается проходимость артерий , ткани не получают достаточно крови, а вместе с ней, кислорода и питательных веществ. Что и приводит к возникновению заболеваний периферических артерий. Причиной нарушения проходимости артерий в абсолютном большинстве случаев является атеросклероз. Внутренняя поверхность артерий в норме гладкая, но с возрастом в стенках артерии образуются так называемые атеросклеротические бляшки – скопления холестерина, суживающие просвет сосуда. В результате ткани нижних конечностей не получают кровь и кислород в адекватном количестве. Эту нехватку притока крови называют ишемией. Последнее обстоятельство может вызвать дискомфорт или боль при ходьбе. Боль может локализоваться в ягодицах, бедрах, коленях, голенях, стопе.
В далеко зашедших случаях, могут развиться трофические язвы или гангрена, что приводит к потере конечности. Коварство атеросклероза состоит в том, что он непременно прогрессирует и имеет системный характер, то есть может одновременно поражать не только артерии нижних конечностей, но и артерии сердца, сонные артерии, что может приводить к развитию инфаркта и инсульта. Однако этих событий можно избежать, если вовремя обратиться к врачу и приостановить прогрессирование болезни. Надо также помнить, что примерно в половине случаев болезнь может долгое время ничем не проявляться.
Каковы признаки заболевания?
На ранних стадиях заболевание может ничем не проявляться. Позже может появляться боль, судороги, или усталость в ногах при ходьбе. Боль при ходьбе обычно возникает в ягодицах, бёдрах, стопах. Это самый характерный симптом поражения артерий нижних конечностей, который называется перемежающаяся хромота. Она появляется при ходьбе (когда увеличивается потребность в кислороде) и проходит, когда Вы останавливаетесь. Перемежающая хромота появляется быстрее, при подъеме по лестнице. Поскольку болезнь прогрессирует, Вы можете заметить, что со временем боль начинается, при ходьбе на более короткие расстояния. И, наконец, на поздних стадиях боль может появляться в покое.
Без лечения болезнь неуклонно прогрессирует. Признаками этого являются:
- Усиление боли, похолодание и нарушение чувствительности в конечности
- Сухость, трещины на коже конечности. Большие трещины, при отсутствии лечения, могут инфицироваться
- Раны и язвы на пальцах ног, пятках или голенях
- Гангрена (смерть ткани), которая может потребовать ампутацию
Если имеются боли в покое, трофические язвы или гангрена, то, в силу тяжести состояния и серьёзности последствий, такие поражения принято объединять под термином критическая ишемия. Наличие критической ишемии говорит о том, что ноги не получают достаточно крови даже когда Вы отдыхаете.
Что является причиной болезни?
Как уже упоминалось, причиной заболевания в абсолютном большинстве случаев является атеросклероз. Развитию и прогрессированию болезни способствуют факторы риска, самые значимые из которых следующие:
- Курение
- Сахарный диабет
- Высокий уровень холестерина в крови
- Высокое артериальное давление
- Высокий уровень гомоцистеина в крови
- Избыточная масса тела
- Повышенная вязкость крови
- Наличие случаев сердечно-сосудистых заболеваний в семье
Облитерирующий эндартериит (тромбангоит, болезнь Бюргера)
При этом заболевании так же поражаются артерии нижних конечностей, но меньшего диаметра, преимущественно артерии голени. Причина болезни не установлена, однако имеется четкая связь с курением. Известно, что без отказа от курения при этом заболевании быстро наступает декомпенсация кровообращения, что нередко приводит к необходимости ампутировать конечность.
В редких случаях причиной поражения аорты и артерий нижних конечностей является неспецифический аортоартериит или, так называемая, болезнь Такаясу, которая обычно встречается у молодых женщин до 30 лет.
Какое обследование Вам предстоит?
Сначала врач производит опрос и осмотр, включающие подробное ознакомление с Вашими жалобами, историей основного заболевания, медицинской историей семьи. Оценивается состояние органов и систем и некоторые другие процедуры. Особое внимание уделяют оценке пульса во всех доступных для пальпации точках. Если после этого Ваш врач подозревает поражение артерий, вам будет предложено пройти ряд специальных исследований для уточнения диагноза и определения степени тяжести поражения.
Лодыжечно-плечевой индекс (ЛПИ)
Это неинвазивный и достаточно простой метод. Чтобы определить ЛПИ, с помощью обычной манжеты для измерения артериального давления и ультразвукового датчика измеряется артериальное давление на лодыжках и на руках, после чего сравнивают эти показатели. В норме они должны быть примерно равны. Понижение давления на лодыжках указывает на поражение артерий аорто-подвздошной области и/или артерий нижних конечностей.
Допплерография и дуплексное сканирование
Допплерография — другой неинвазивный метод, который, с помощью высокочастотных звуковых волн, даёт возможность определить тип и скорость кровотока.
Дуплексное сканирование сочетает допплерографию и обычное ультразвуковое исследование. С помощью этого метода можно увидеть как и с какой скоростью течёт кровь по сосудам, определить диаметр сосуда и степень сужения, а также структуру атеросклеротической бляшки.
Ангиография
Контрастная артериография более инвазивный метод, но обеспечивает точную диагностику. После пункции артерии, под контролем рентгеновскго изображения, в просвет артерии вводится контрастное вещество и визуализируются артерии.С помощью этого метода находят точное местоположение истепень сужения артерий. Контрастное веществоудаляется из организма через почки. В ряде случаев одномоментно может быть выполнена ангиопластика и стентирование суженного сосуда.
Ангиографическое исследование. Окклюзия правой, стеноз левой общей подвздошной артерии

Точную диагностику позволяют произвести так же методы компьютерной и магнитнорезонансной томографии (КТ и МР).
Лечение
Изменение образа жизни
Несомненно, очень важным этапом лечения является изменение образа жизни. В связи с этим врач может рекомендовать Вам следующее:
- бросить курить, если Вы курильщик
- оптимизировать вес, диету и режим физических нагрузок
- постоянно контролировать и корректировать уровень артериального давления, если у Вас высокое артериальное давление
- управлять уровнем сахара в крови соответствующей диетой и лечением, если Вы страдаете сахарным диабетом
Медикаментозное лечение
В зависимости от ситуации, врач может назначить лечение, направленное на уменьшение боли, вязкости крови, нормализацию уровня холестерина, артериального давления и глюкозы.
Хирургическое лечение
Выбор метода хирургического лечения зависит от многих факторов: локализации, выраженности поражения, возраста.
Шунтирование артерии: в обход суженного или полностью закупоренного участка артерии для тока крови создается дополнительный путь — шунт. В качестве шунта может быть использована одна из Ваших собственных вен или протез из искусственного материала. Примерами таких операций могут служить, так называемые, аорто-бедренное, аорто-подвздошное, подвздошно-бедренное, бедренно-бедренное, бедренно-подколенное, бедренно-тибиальное шунтирование.
Протезирование артерии: пораженный участок артерии замещается искусственным сосудистым протезом
Эндартерэктомия и пластика артерии: операция, при которой для восстановления кровотока через разрез в артерии удаляется атеросклеротическая бляшка. Для лучшего результата между краями артериального разреза может быть пришита специальная заплата, за счет чего расширяется просвет артерии.
Операции, применяемые при атеросклерозе нижних конечностей

Эндоваскулярные методы.
Наряду с традиционными операциями при заболеваниях аорты и периферических артерий, могут быть применены более новые методы лечения. К ним относится баллонная ангиопластика с или без стентирования артерии.
Метод баллонной ангиопластики заключается в том, что через небольшой прокол артерии на бедре, в ее просвет вводится длинная узкая трубка называемая катетером. Катетер проводят к месту сужения сосуда. После этого раздувается баллон, расположенный на конце катетера, просвет артерии расширяется и восстанавливается проходимость.
Метод баллонной ангиопластики
Для улучшения результатов, после выполнения ангиопластики в просвете сосуда устанавливают специальное металлическое устройство – стент. Стент расширяет просвет артерии и служит каркасом, который поддерживает нормальную проходимость сосуда.
Стентирование артерии
Данные методики значительно менее инвазивны в сравнении с хирургической операцией, то есть переносятся легче для пациента, требуют меньше времени на восстановление, связаны с меньшим риском серьезных осложнений. Однако эндоваскулярные методы можно использовать не у всех пациентов.
Выбор оптимального вмешательства для каждого пациента, индивидуальный подход, и здоровый образ жизни – залог успеха лечения заболеваний периферических артерий.